Wondroos (belroos): symptomen, oorzaak en behandeling
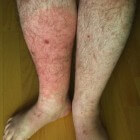 Wat is wondroos, wat zijn de symptomen en hoe behandel je wondroos? Wondroos, ook wel belroos genoemd, is een bacteriële infectie van de lederhuid en het onderliggende weefsel, waarbij de huid (glanzend) rood en pijnlijk wordt. Er kunnen zich ook andere symptomen ontwikkelen, zoals koorts en opgezette lymfeklieren. Wondroos komt in de meeste gevallen voor op het onderbeen, maar kan ook op andere plekken, zoals arm of gezicht, verschijnen. Wondroos wordt behandeld met antibiotica. Binnen een week ben je vaak weer op de been. Het duurt vaak wat langer voordat alle klachten helemaal verdwenen zijn. Wondroos kan voorkomen worden door wondjes, krassen en splinterverwondingen goed te reinigen en te desinfecteren.
Wat is wondroos, wat zijn de symptomen en hoe behandel je wondroos? Wondroos, ook wel belroos genoemd, is een bacteriële infectie van de lederhuid en het onderliggende weefsel, waarbij de huid (glanzend) rood en pijnlijk wordt. Er kunnen zich ook andere symptomen ontwikkelen, zoals koorts en opgezette lymfeklieren. Wondroos komt in de meeste gevallen voor op het onderbeen, maar kan ook op andere plekken, zoals arm of gezicht, verschijnen. Wondroos wordt behandeld met antibiotica. Binnen een week ben je vaak weer op de been. Het duurt vaak wat langer voordat alle klachten helemaal verdwenen zijn. Wondroos kan voorkomen worden door wondjes, krassen en splinterverwondingen goed te reinigen en te desinfecteren.- Wondroos: kernpunten
- Wat is wondroos?
- Epidemiologie van wondroos (belroos): wie, waar en waarom?
- Geslacht: verschillen tussen mannen en vrouwen
- Leeftijd: van kinderen tot ouderen
- Klimaat en geografische factoren
- Leefstijl en andere risicofactoren
- Genetica en wondroos
- Pathofysiologie en ontstaansmechanisme van wondroos (belroos)
- Stap 1: Huidbeschadiging en bacteriële invasie
- Stap 2: Lokale ontstekingsreactie
- Stap 3: Symptomen en systemische immuunrespons
- Stap 4: Verspreiding via lymfevaten
- Factoren die het mechanisme beïnvloeden
- Complicaties van het proces
- Is wondroos besmettelijk voor anderen?
- Oorzaak van wondroos
- Hoe dringen bacteriën het lichaam binnen?
- De rol van huidziekten en chronische aandoeningen
- Bacteriën en hun gedrag: waarom streptokokken?
- Andere factoren die bijdragen aan wondroos
- Waarom komt wondroos niet altijd direct bij het wondje voor?
- Risicogroepen
- Wondroos symptomen op been, voet en gezicht
- Complicaties
- Onderzoek en diagnose
- Vraaggesprek en lichamelijk onderzoek
- Differentiële diagnose
- Behandeling wondroos
- Antibioticum
- Bedrust
- Oorzaak achterhalen
- Prognose
- Voorkómen van wondroos
Wondroos: kernpunten
- Wondroos wordt ook wel 'belroos' of 'erysipelas' genoemd.
- Wondroos is een acute infectie van de huid en het onderhuidse bindweefsel.
- Het ontstaat als gevolg van een geïnfecteerde wond of huidaandoening in de buurt ervan, bijvoorbeeld eczeem of een schimmelinfectie tussen de tenen.
- Meestal treedt wondroos op aan de benen, armen of het gelaat. Vooral dat laatste kan psychisch zeer belastend zijn voor de betrokkene.
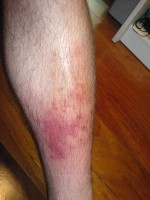 Cellulitis op het been / Bron: RafaelLopez, Wikimedia Commons (CC BY-SA-3.0)
Cellulitis op het been / Bron: RafaelLopez, Wikimedia Commons (CC BY-SA-3.0)Wat is wondroos?
Jeroen, een actieve 52-jarige man, merkte op een ochtend dat zijn onderbeen rood, warm en pijnlijk was. Hij dacht eerst aan een simpele insectenbeet, maar binnen een dag voelde hij zich ziek en kreeg hij koorts. Zijn huisarts stelde snel de diagnose wondroos (belroos), een bacteriële infectie die zijn huid en onderliggend weefsel aantastte. Jeroen kreeg direct antibiotica voorgeschreven en moest zijn been rust geven, wat voor hem als sportliefhebber een uitdaging was. Gelukkig herstelde hij na een paar dagen merkbaar en leerde hij om alert te zijn op kleine wondjes en de kracht van snelle medische hulp.De medische benaming van wondroos is erysipelas. Wondroos is een snel uitbreidende bacteriële huidinfectie die wordt veroorzaakt door bacteriën, meestal streptokokken. Wondroos wordt thans beschouwd als een specifieke vorm van cellulitis. Door de ontsteking wordt de huid (glanzend) rood en pijnlijk. De roodheid ontstaat door schade aan de bloedvaten. Voorkeurslocatie is het onderbeen, maar wondroos kan zich ook op andere plekken manifesteren, zoals op de arm of in het gezicht. De aandoening kan bij zowel kinderen als volwassenen voorkomen. Wondroos treedt vooral op bij mensen met een verminderde afweer.
Epidemiologie van wondroos (belroos): wie, waar en waarom?
Wondroos, ook bekend als erysipelas, is een acute bacteriële infectie van de huid en onderliggende weefsels die wordt veroorzaakt door Streptococcus pyogenes of soms Staphylococcus aureus. Hoewel het wereldwijd voorkomt, variëren de frequentie en risicofactoren aanzienlijk per leeftijd, geslacht, geografische locatie en onderliggende gezondheidsfactoren. Hier volgt een uitgebreide analyse van de epidemiologie van wondroos.Geslacht: verschillen tussen mannen en vrouwen
Wondroos komt iets vaker voor bij vrouwen dan bij mannen, vooral bij specifieke risicogroepen:- Vrouwen: Door hormonale veranderingen en een hogere prevalentie van lymfoedeem na borstkankeroperaties (zoals na verwijdering van lymfeklieren) hebben vrouwen een verhoogd risico.
- Mannen: Bij mannen wordt wondroos vaker gerapporteerd als gevolg van trauma of sportgerelateerde verwondingen.
Voorbeeld: In een Belgische studie bleek dat 55% van de patiënten met wondroos vrouw was, terwijl mannen verantwoordelijk waren voor 45% van de gevallen, vaak door werk- of sportgerelateerde risicofactoren.
Leeftijd: van kinderen tot ouderen
KinderenBij kinderen is wondroos relatief zeldzaam, maar het komt voor bij:
- Pasgeborenen: Infecties ontstaan vaak bij een navelstomp of een kleine huidbeschadiging.
- Kinderen met eczeem: Chronische huidziekten kunnen het risico verhogen.
Volwassenen
Bij volwassenen komt wondroos vaker voor door een combinatie van risicofactoren zoals:
- Trauma: Kleine wondjes of huidbeschadigingen vergroten de kans op infectie.
- Diabetes: Ongecontroleerde bloedsuikerspiegels verzwakken het immuunsysteem, wat leidt tot een hogere incidentie van wondroos.
Ouderen
Ouderen hebben een verhoogd risico door:
- Verzwakte immuunsystemen: De afname van immuunfunctionaliteit met de leeftijd maakt oudere mensen vatbaarder.
- Chronische ziekten: Lymfoedeem, veneuze insufficiëntie en diabetes verhogen de kans op wondroos bij ouderen aanzienlijk.
Voorbeeld: In een Nederlandse zorginstelling werd wondroos jaarlijks gerapporteerd bij ongeveer 1 op de 50 bewoners, voornamelijk bij ouderen met lymfoedeem of veneuze insufficiëntie.
Klimaat en geografische factoren
NederlandIn Nederland komt wondroos relatief vaak voor in de wintermaanden, wanneer huidirritaties door droogte en krabben een grotere rol spelen.
Nederlandse overzeese gebieden
In de tropische regio’s, zoals de Nederlandse Antillen, wordt wondroos vaker gerapporteerd bij mensen die blootgesteld zijn aan een warm, vochtig klimaat, wat de huid kwetsbaarder maakt voor infecties.
België
In België zijn er meer meldingen van wondroos in stedelijke gebieden, mogelijk door de hogere prevalentie van chronische ziekten en minder toegang tot preventieve huidzorg.
Wereldwijd
- Ontwikkelde landen: De incidentie van wondroos is hier lager, mede dankzij betere gezondheidszorg en toegang tot antibiotica.
- Ontwikkelingslanden: Wondroos komt vaker voor door slechte hygiëne, beperkte toegang tot gezondheidszorg en een tropisch klimaat dat huidbeschadigingen en infecties bevordert.
Voorbeeld: In Sub-Sahara Afrika werd een incidentie van wondroos gemeld van 3-5 gevallen per 1.000 mensen per jaar, vaak gerelateerd aan slechte hygiëne en onbehandelde huidletsels.
Leefstijl en andere risicofactoren
- Diabetes: Wondroos komt bij diabetici vaker voor door een verminderde wondgenezing en verhoogde gevoeligheid voor infecties.
- Sportblessures: Contactsporten zoals voetbal en rugby kunnen wondroos veroorzaken door schaafwonden of blauwe plekken die geïnfecteerd raken.
- Huidproblemen: Mensen met eczeem, psoriasis of chronische huidirritatie lopen een hoger risico op wondroos.
- Chronische lymfoedeem: Opstapeling van vocht in de ledematen maakt de huid kwetsbaar voor bacteriële infecties.
Voorbeeld: In een Vlaamse studie werd wondroos gerapporteerd bij 25% van de vrouwen met chronisch lymfoedeem na borstkankerbehandeling.
Genetica en wondroos
Ofschoon wondroos primair wordt veroorzaakt door externe factoren, kunnen genetische aanleg en immuunrespons een rol spelen:- Familiaire aanleg: Mensen met een genetische aanleg voor huidgevoeligheid (zoals atopie) hebben een verhoogd risico op wondroos.
- Immunodeficiëntie: Aangeboren of verworven immuundeficiënties maken individuen vatbaarder.
Voorbeeld: In een studie naar genetische factoren bij wondroos bleek dat mensen met genetische varianten in het gen IL6 (interleukine 6) een verhoogde kans hadden op ernstige ontstekingsreacties bij wondroos.
Pathofysiologie en ontstaansmechanisme van wondroos (belroos)
Wondroos, ook bekend als erysipelas, is een acute bacteriële infectie van de huid en het onderliggende bindweefsel. Het wordt meestal veroorzaakt door Streptococcus pyogenes, een bacterie uit de groep-A-streptokokken, en in sommige gevallen door Staphylococcus aureus. Het kenmerkt zich door een plotselinge ontsteking, die gepaard gaat met roodheid, zwelling en koorts. De pathofysiologie van wondroos omvat een complex proces van bacteriële invasie, immuunrespons en weefselontsteking. Hieronder wordt het mechanisme stap voor stap uitgelegd.Stap 1: Huidbeschadiging en bacteriële invasie
Het proces begint meestal met een beschadiging van de huid, hoe klein ook, die fungeert als toegangspoort voor bacteriën. Deze beschadigingen kunnen het gevolg zijn van:- Schaafwonden of snijwonden
- Insectenbeten
- Huidziekten zoals eczeem of psoriasis
- Chirurgische littekens
- Tinea pedis (voetschimmel), een veelvoorkomende oorzaak bij wondroos aan het been.
Eenmaal door de huid binnengedrongen, koloniseren de bacteriën het subcutane weefsel. Hier scheiden ze exotoxines en enzymen af, zoals streptokinase, hyaluronidase en DNase, die de extracellulaire matrix afbreken en het omliggende weefsel verder beschadigen.
Stap 2: Lokale ontstekingsreactie
De invasie van bacteriën activeert het aangeboren immuunsysteem, wat leidt tot een ontstekingsreactie:- Vasodilatatie: De bloedvaten in het geïnfecteerde gebied zetten uit om meer immuuncellen naar de infectieplaats te sturen. Dit veroorzaakt de kenmerkende roodheid (erytheem) en warmte.
- Toename van vaatpermeabiliteit: Vocht, eiwitten en immuuncellen lekken uit de bloedvaten naar het omliggende weefsel, wat leidt tot zwelling (oedeem).
- Infiltratie van immuuncellen: Neutrofielen en macrofagen migreren naar de geïnfecteerde huid om bacteriën te fagocyteren en ontstekingsmediatoren vrij te maken, zoals interleukines (IL-1, IL-6) en tumornecrosefactor-α (TNF-α).
Stap 3: Symptomen en systemische immuunrespons
De lokale ontstekingsreactie veroorzaakt de klassieke symptomen van wondroos:- Roodheid (erytheem): Het getroffen gebied wordt felrood en heeft vaak een scherpe begrenzing, wat typisch is voor wondroos.
- Zwelling (oedeem): Vochtophoping veroorzaakt een strak, glanzend uiterlijk van de huid.
- Pijn: De ontsteking irriteert de zenuwuiteinden in de huid, wat leidt tot pijn of een brandend gevoel.
- Koorts en koude rillingen: De vrijgekomen cytokines, zoals IL-6 en TNF-α, activeren een systemische immuunrespons, wat leidt tot koorts en algemene malaise.
- In ernstige gevallen kan de infectie zich via de lymfebanen verspreiden, wat lymfangitis veroorzaakt.
Stap 4: Verspreiding via lymfevaten
Wondroos kan zich via de lymfevaten verder uitbreiden:- Lymfebeschadiging: De bacteriën en ontstekingsproducten beschadigen de lymfevaten, wat kan leiden tot chronisch lymfoedeem.
- Terugkerende infecties: Door herhaalde aanvallen van wondroos wordt het lymfesysteem verder aangetast, wat een vicieuze cirkel creëert van infecties en zwelling.
Factoren die het mechanisme beïnvloeden
Verschillende factoren kunnen de ernst van wondroos beïnvloeden:- Immuungecompromitteerde patiënten: Mensen met een verzwakt immuunsysteem, zoals bij diabetes of HIV, hebben een verhoogd risico op ernstige infecties.
- Chronische huidproblemen: Aandoeningen zoals eczeem of psoriasis verhogen de kans op huidbeschadiging en infectie.
- Obesitas: Overgewicht verhoogt het risico op huidplooibeschadigingen en zweetinfecties, die de bacteriële invasie bevorderen.
Complicaties van het proces
Hoewel wondroos meestal goed reageert op antibiotica, kan het in sommige gevallen leiden tot complicaties:- Cellulitis: Wanneer de infectie dieper in het onderhuidse weefsel doordringt, kan dit een ernstiger ontsteking veroorzaken.
- Bloedvergiftiging (sepsis): Bacteriën die in de bloedbaan terechtkomen, kunnen levensbedreigende sepsis veroorzaken.
- Abcesvorming: Soms vormen zich abcessen in het geïnfecteerde weefsel.
- Chronisch lymfoedeem: Herhaalde episodes van wondroos kunnen blijvende schade aan het lymfesysteem veroorzaken, met blijvende zwelling als gevolg.
Is wondroos besmettelijk voor anderen?
De kans dat iemand met wondroos iemand anders besmet is uiterst gering. In veel gevallen wordt wondroos veroorzaakt door een bacterie van de Streptococcus groep, welke veel voorkomt en niet direct besmettelijk is. Soms is er sprake van een bijkomende bacterie (Stafylococcus Aureus), die besmettelijker is.Oorzaak van wondroos
Wondroos, ook bekend als erysipelas, wordt meestal veroorzaakt door Streptococcus pyogenes, een groep-A-streptokok, en soms door Staphylococcus aureus. Deze bacteriën maken gebruik van een kleine beschadiging in de huid om binnen te dringen en zich te verspreiden in het oppervlakkige bindweefsel. De oorzaak van wondroos is een combinatie van bacteriële invasie, een verminderde huidbarrière, en een soms verzwakt immuunsysteem.Hoe dringen bacteriën het lichaam binnen?
De bacteriën komen het lichaam binnen via kleine, vaak onopgemerkte wondjes. Het kan hierbij gaan om:- Kleine huidbeschadigingen: Zoals kloofjes tussen de tenen, veroorzaakt door bijvoorbeeld voetschimmel (tinea pedis).
- Schaafwonden of brandwonden: Zelfs een oppervlakkige huidbeschadiging kan een toegangspoort vormen.
- Insectenbeten: Deze veroorzaken kleine openingen in de huid, die bacteriën de kans geven om binnen te dringen.
- Chirurgische wonden: Zoals een incisie na een operatie, bijvoorbeeld een knie- of heupoperatie.
- Open beenwonden: Bij mensen met veneuze insufficiëntie of chronische wonden, zoals een ulcus cruris, is de huid vaak kwetsbaarder.
Ofschoon de infectie meestal rondom het wondje begint, kan deze zich snel uitbreiden naar omliggende gebieden. Dit verklaart waarom de ontsteking vaak verder reikt dan de oorspronkelijke huidbeschadiging.
De rol van huidziekten en chronische aandoeningen
Bij mensen met bepaalde huidproblemen of chronische aandoeningen is de huidbarrière vaak verzwakt, waardoor de kans op wondroos groter wordt:- Huidziekten: Eczeem, psoriasis en dermatitis veroorzaken openingen of schilferingen in de huid, die bacteriën toegang bieden.
- Voetschimmel (tinea pedis): Dit is een veelvoorkomende oorzaak van kloofjes tussen de tenen, die een ideale toegangspoort vormen voor streptokokken.
- Chronische wonden: Mensen met een open been (ulcus cruris) hebben een hoger risico op wondroos door de constante aanwezigheid van huidbeschadigingen.
- Oedeem en lymfoedeem: Zwelling van de huid, veroorzaakt door vochtophoping, maakt de huid gevoeliger voor kleine beschadigingen en bacteriële infecties.
Voorbeeld: In een studie in Nederland bleek dat 30% van de patiënten met wondroos aan het been eerder last had van voetschimmel of lymfoedeem, wat het risico op infectie significant verhoogt.
Bacteriën en hun gedrag: waarom streptokokken?
De meeste gevallen van wondroos worden veroorzaakt door Streptococcus pyogenes. Deze bacterie onderscheidt zich door zijn vermogen om:- Weefsel af te breken: De streptokokken scheiden enzymen uit, zoals hyaluronidase en streptokinase, die de extracellulaire matrix en bloedstolsels afbreken, waardoor de bacteriën zich gemakkelijk kunnen verspreiden.
- Immuunreactie te stimuleren: De toxines en antigenen van de bacterie veroorzaken een sterke ontstekingsreactie, wat leidt tot roodheid, zwelling en pijn.
- Toxines te produceren: Exotoxines zoals streptolysines veroorzaken celbeschadiging en weefselafbraak.
- Bij sommige gevallen speelt Staphylococcus aureus ook een rol, vooral als de infectie zich dieper uitbreidt of abcessen veroorzaakt.
Andere factoren die bijdragen aan wondroos
Naast bacteriën en huidbeschadigingen spelen andere factoren een rol bij het ontstaan van wondroos:- Verzwakt immuunsysteem: Mensen met diabetes, HIV, of kanker hebben een verminderde weerstand, waardoor bacteriën gemakkelijker kunnen groeien en zich verspreiden.
- Slechte hygiëne: In situaties met onvoldoende hygiëne, zoals in tropische gebieden, hebben bacteriën meer kans om infecties te veroorzaken.
- Vochtige omgevingen: Langdurige blootstelling aan vochtige omstandigheden maakt de huid kwetsbaarder voor kleine beschadigingen.
- Obesitas: Overgewicht verhoogt de kans op huidplooien en vochtschade, wat de toegangspoort voor bacteriën vergroot.
Voorbeeld: In een Belgische studie onder mensen met obesitas werd wondroos bij 20% van de deelnemers gerelateerd aan huidbeschadigingen in huidplooien.
Waarom komt wondroos niet altijd direct bij het wondje voor?
In sommige gevallen verschijnt wondroos niet precies rond het wondje, maar in een aangrenzend gebied. Dit komt door:- Verspreiding via de lymfevaten: De bacteriën migreren van het oorspronkelijke wondje naar nabijgelegen gebieden via de lymfekanalen.
- Ontsteking op afstand: De immuunrespons kan een ontsteking veroorzaken in omliggende weefsels, waardoor het lijkt alsof de wondroos verder weg ligt van het initiële wondje.
Voorbeeld: Een patiënt met een klein kloofje tussen de tenen ontwikkelde een pijnlijke, rode zwelling op zijn onderbeen, enkele centimeters verwijderd van het oorspronkelijke wondje.
Risicogroepen
Patiënten die lijden aan lymfoedeem en dikke enkels hebben als gevolg van ophoping van vocht in de onderbenen, lopen meer kans wondroos te krijgen. Patiënten met diabetes (suikerziekte) of hartfalen kunnen van wondroos behoorlijk ziek worden. Voorts open jonge kinderen (in het bijzonder in de leeftijd van 2 tot 6 jaar) en volwassenen die ouder zijn dan 60 hebben jaar, meer kans op wondroos. Ouderen die een zwak immuunsysteem hebben, lopen het meeste risico.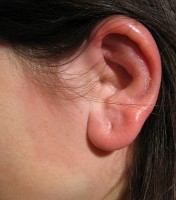 Wondroos in het oor / Bron: Evanherk, Wikimedia Commons (CC BY-SA-3.0)
Wondroos in het oor / Bron: Evanherk, Wikimedia Commons (CC BY-SA-3.0)Wondroos symptomen op been, voet en gezicht
Vaak is bij wondroos een been aangedaan, maar soms ook het gezicht of een arm. De volgende symptomen kunnen bij wondroos optreden:- De aangetaste huid wordt plotseling rood, warm, gezwollen en pijnlijk, waarbij de rand scherpbegrensd en verheven is;
- Er kunnen (bloed)blaren ontstaan;
- (Hoge) koorts, koude rillingen, algeheel gevoel van ziek zijn;
- Hoofdpijn en braken;
- Opgezwollen lymfeklieren (in de liezen of in de hals, afhankelijk van waar de wondroos zich voordoet).
- Soms zijn de lymfebanen ontstoken (lymfangitis), hetgeen zich uit zich als een rode streep tussen de aangedane plaats en de regionale lymfeklieren.
Complicaties
Wanneer behandeling uitblijft, kan de infectie zich in de diepte uitbreiden en de spieren aantasten, kunnen er abcessen ontstaan of kan er bloedvergiftiging (sepsis) optreden.Onderzoek en diagnose
Vraaggesprek en lichamelijk onderzoek
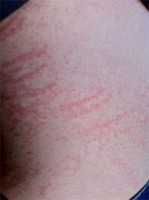
Normaal gesproken kan de diagnose wondroos gesteld worden op basis van de kenmerkende verschijnselen, een lichamelijk onderzoek en anamnese, waarbij er vragen gesteld worden over je klachten. De arts zal tijdens het lichamelijke onderzoek controleren of er gezwollen, rood gekleurde en warme gebieden van de huid in je gezicht en benen aanwezig zijn. De arts kan je ook vragen of je onlangs een ander type infectie hebt gehad of dat je onlangs een wondje hebt gehad, zoals een snee of kras of splinterverwonding. Een biopsie van de huid ter bevestiging van de diagnose is meestal niet nodig.Differentiële diagnose
Onder meer de volgende aandoeningen kunnen qua klachtenbeeld, heel erg veel lijken op wondroos:- staphylococcen infectie (cellulitis);
- trombosebeen;
- tromboflebitis;
- necrotiserende fasciitis;
- hypostatisch eczeem;
- hypodermitis;
- contacteczeem;
- toxicodermie;
- Well's syndroom;
- neuropathie met vasodilatatie;
- reflexdystrofie;
- erythema chronicum migrans;
- acrodermatitis chronica atrophicans;
- strophulus (allergische reactie op insectenbeten);
- cryptococcosis;
- lymfangitis carcinomatosa; en
- decompensatio cordis.
 Antibiotica bij wondroos / Bron: Jarmoluk, Pixabay
Antibiotica bij wondroos / Bron: Jarmoluk, PixabayBehandeling wondroos
Antibioticum
Antibiotica in de vorm van tabletten of capsules worden voorgeschreven om de aandoening te bestrijden. In ernstige gevallen is een ziekenhuisopname geïndiceerd en wordt antibiotica toegediend via een infuus. Bij vaak terugkerende wondroos, is een onderhoudsbehandeling met penicilline injecties nodig.Bedrust
Algemeen geldt: bedrust. Bij wondroos op het been kan genezing worden bevorderd door het been in te zwachtelen. Naderhand kan een steunkous nodig zijn, wanneer het been wat dikker en een beetje rood blijft. De zwelling kan worden verminderd door het been hoog te leggen.Oorzaak achterhalen
Het is van belang om te achterhalen hoe de bacterie de huid is binnengedrongen. De port d'entrée dient opgespoord en adequaat behandeld te worden om recidief te voorkomen. Dit kan bijvoorbeeld een wondje tussen de tenen zijn, die wordt veroorzaakt door een schimmelinfectie. Behandeling met antischimmelcrème is dan geboden. Ook dient de patiënt hygiënemaatregel in acht nemen om te voorkomen dat de schimmel terugkomt.Prognose
Voor de meeste mensen, is een antibioticakuur succesvol om wondroos te behandelen. Vaak ben je binnen een week weer op de been. Het kan echter langer duren dan een week voordat de huid weer volledig is hersteld. Zonder behandeling, loop je een verhoogd risico op diverse complicaties, waaronder:- een abces;
- bloedproppen;
- gangreen (afgestorven weefsel);
- bloedvergiftiging, wat optreedt wanneer de infectie zich verspreidt via de bloedstroom;
- geïnfecteerde hartkleppen (endocarditis); en
- gewricht- en botinfecties.
Het is ook mogelijk dat de infectie zich verspreidt naar je hersenen als je wondroos hebt in de buurt van je ogen.
Voorkómen van wondroos
Hoewel wondroos niet altijd kan worden voorkomen, kun je de volgende stappen nemen om het risico te verlagen:- Houd wonden altijd schoon;
- Behandel voetschimmel als je daar last van hebt;
- Gebruik vette crèmes om te voorkomen dat de huid uitdroogt en barst;
- Probeer niet te krabben;
- Zorg ervoor dat je huidproblemen, zoals eczeem, effectief behandeld.
 Contacteczeem /
Contacteczeem /