Leververvetting: symptomen vette lever of vervette lever
Leververvetting is een vette of vervette lever; wat is de oorzaak van leververvetting? Wanneer er te veel vet in de lever is opgehoopt, dan wordt dit leververvetting of leversteatose genoemd. We spreken van NASH (Non Alcoholic Steato-Hepatitis), indien er ook ontstekingsreacties ontstaan. NASH kan leiden tot (lever)cirrose, een aandoening waarbij gezond leverweefsel afsterft en vezelachtig littekenweefsel ontstaat. In ernstige gevallen kan dit leiden tot leverfalen, waarbij de lever niet meer naar behoren kan functioneren. De behandeling van leververvetting is het aanpakken van de oorzaken die leververvetting in de hand werken, zoals stoppen met alcohol drinken en afvallen. Dan vermindert of verdwijnt de vervetting vaak.- Leververvetting
- FAQ: Alles wat je wilt (en móét) weten over leververvetting
- Epidemiologie
- Ontstaansmechanisme
- Oorzaken niet-alcoholische leververvetting
- Insulineresistentie
- Metabool syndroom
- Overgewicht
- Ondervoeding
- Medicijngebruik
- Chronische darmontstekingen
- Symptomen van leververvetting
- Stadia van leververvetting
- Eenvoudige leververvetting (steatose)
- Niet-alcoholische steatohepatitis (NASH)
- Fibrose
- Cirrose
- Leverfalen en complicaties
- Leververvetting en NASH: het sluipende proces van leverontsteking en littekenvorming
- Levercirrose: de onomkeerbare schade
- Risicofactoren voor NASH en levercirrose
- Belang van vroege detectie
- Risicofactoren van een vervette lever
- Onderzoek en diagnose
- Behandeling van leververvetting
- Leefstijlveranderingen
- Medische aandoeningen adequaat behandelen
- Medicijnen gericht op insulinegevoeligheid
- Leverbeschermende medicijnen
- Bariatrische chirurgie
- Fecale microbiota-transplantatie (FMT)
- Immunomodulerende therapieën
- Experimentele behandelingen in ontwikkeling
- Natuurlijke middelen tegen vetlever
- Kurkuma
- Plantaardig dieet
- Complicaties
- Praktische tips en zelfzorgmaatregelen van leververvetting
- Eet vaker choline-rijke voeding: De superkracht van eieren en vis
- Gebruik pure cacaopoeder: Chocolade als lever-booster?
- Stap over op berberine-supplementen: De natuurlijke insulinebooster
- Drink regelmatig zwarte koffie: Meer dan alleen een wake-up call
- Probeer groene thee-extract: De lever-liefhebber in een kopje
- Eet meer bittere groenten: Tijd om je smaakpapillen te trainen
- Vermijd fructoserijke producten: De sluipmoordenaar van je lever
- Doe aan korte intensieve beweging: Geen uren in de sportschool nodig
- Laat je vitamine D-spiegel checken: De verborgen factor achter leverproblemen
- Gebruik olijfolie in plaats van plantaardige zaadoliën: Je lever is er dol op
- Overweeg intermittent fasting: Minder vaak eten = minder vetopslag
- Raadpleeg tijdig je huisarts: Voorkomen is beter dan genezen
- Prognose
- Misvattingen over leververvetting: fabels, feiten en frappante waarheden
- Leververvetting krijg je alleen als je te veel drinkt
- Je voelt het meteen als je lever niet happy is
- Koffie is slecht voor je lever
- Een beetje leververvetting is onschuldig
- Als je afvalt, verdwijnt leververvetting vanzelf
- Leververvetting komt alleen voor bij mensen met overgewicht
- Een leverdetox kuur helpt je lever schoon te maken
- Leververvetting is een ouderdomsprobleem
- Als je geen symptomen hebt, is je lever in orde
- Leververvetting is niet erfelijk
- Je kunt gewoon doorgaan met alcohol drinken als je NAFLD hebt
- Leververvetting is onomkeerbaar
- Casus: Leververvetting (niet-alcoholische steatohepatitis, NASH)
- Patiënt
- Klachten
- Onderzoek
- Diagnose
- Behandeling
- Advies
- Prognose
Leververvetting
Stel je eens voor dat je lever een drukke fabriek is, altijd bezig met het verwerken van vetten, suikers en toxines. Maar wat als die fabriek te veel voorraad krijgt, meer dan het kan verwerken? Dat is precies wat er gebeurt bij leververvetting: de lever begint vet op te slaan in plaats van het efficiënt af te breken.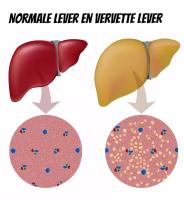 Normale lever en vervette lever / Bron: Alila Medical Media/Shutterstock.com
Normale lever en vervette lever / Bron: Alila Medical Media/Shutterstock.comAs er in de lever te veel vet is opgeslagen ten gevolge van een storing in de vet- en suikerstofwisseling van de lever, spreekt men van levervetting (leversteatose). Bij een vette lever, kan de lever het overschot aan vetten en suikers niet meer verwerken en gaat het die overmaat aan lipiden zelf opslaan.
FAQ: Alles wat je wilt (en móét) weten over leververvetting
Je lever is een echte doorzetter. Dit orgaan werkt dag en nacht om afvalstoffen op te ruimen, voedingsstoffen te verwerken en je energiehuishouding op peil te houden. Maar als je lever langzaam wordt volgepropt met vet, kan hij het zwaar krijgen. Leververvetting, ook wel een vette lever genoemd, is iets wat steeds meer mensen overkomt – vaak zonder dat ze het doorhebben. Geen paniek, het is in veel gevallen omkeerbaar! Maar dan moet je wel weten wat je kunt doen en vooral: wat je beter kunt laten.Misschien heb je net te horen gekregen dat je een vette lever hebt, of misschien vraag je je gewoon af of jij risico loopt. Hoe dan ook, je zit hier goed. In deze FAQ duiken we in alles wat je moet weten: van oorzaken en symptomen tot praktische tips om je lever weer happy te maken. Geen droge medische kost, maar duidelijke antwoorden op de vragen die mensen écht hebben.
En ja, we snappen het: misschien heb je geen idee waar je moet beginnen. Moet je meteen op dieet? Nooit meer een biertje? Welke supplementen helpen? Is het echt zo erg als het klinkt? Geen zorgen, je hoeft niet halsoverkop je hele leven om te gooien. Kleine aanpassingen kunnen al een wereld van verschil maken. In deze FAQ krijg je de belangrijkste feiten én wat no-nonsense advies waarmee je direct aan de slag kunt.
Of je nu op zoek bent naar snelle antwoorden of diepere inzichten, deze FAQ heeft het allemaal. Scroll door, klik de vragen aan die jou bezighouden en ontdek hoe je je lever de liefde en aandacht geeft die hij verdient. Want geloof ons: een blije lever betekent een blije jij!
| Vraag | Antwoord |
|---|---|
| Wat is een vervette lever eigenlijk? | Simpel gezegd: je lever heeft te veel vet opgeslagen. Een beetje vet is normaal, maar als het te veel wordt, kan dat problemen geven. |
| Is leververvetting gevaarlijk? | Hangt ervan af! Soms merk je er niks van en blijft het bij een stille vetopslag. Maar als het ontstoken raakt, kan het op de lange termijn serieuze schade aanrichten. |
| Hoe weet ik of mijn lever vervet is? | Eerlijk? Vaak merk je er niks van. Pas bij een bloedtest of echo komt het aan het licht. Soms voel je je moe, heb je vage buikpijn of voelt je rechterzij ‘zwaar’ aan. |
| Wat zijn de oorzaken? | Kan van alles zijn! Overgewicht, veel suiker en vet eten, weinig bewegen, insulineresistentie, alcohol… of gewoon pech met je genen. |
| Wat heeft insuline ermee te maken? | Insuline helpt je cellen suiker op te nemen. Als je lichaam er minder goed op reageert (insulineresistentie), blijft die suiker in je bloed en zet je lever het om in vet. Voilà: vetlever! |
| Krijg je een vette lever alleen door alcohol? | Nope! Je hebt de alcoholische variant (AFLD) en de niet-alcoholische variant (NAFLD). De laatste komt steeds vaker voor door slechte eetgewoonten en te weinig beweging. |
| Kan het zich vanzelf herstellen? | Gelukkig wel! De lever is een taaie rakker en kan zichzelf herstellen als je de oorzaak aanpakt: gezonder eten, meer bewegen en, als het nodig is, afvallen. |
| Moet ik een speciaal dieet volgen? | Niet per se een ‘dieet’, maar minder bewerkte troep, minder suiker en meer vezels en eiwitten helpen enorm. Mediterraan eten (veel groente, vis, noten, olijfolie) is top! |
| Kan ik nog alcohol drinken? | Tja… als alcohol de oorzaak is, dan beter helemaal niet. Bij NAFLD? Een glaasje af en toe kan misschien, maar waarom het risico nemen? |
| Moet ik afvallen? | Als je overgewicht hebt, is afvallen een van de beste dingen die je kunt doen! Zelfs 5-10% van je gewicht verliezen kan je lever enorm helpen. |
| Welke supplementen helpen? | Wetenschappelijk bewezen? Vitamine E kan soms helpen bij ontstekingen. Maar écht belangrijker: voeding en beweging. |
| Hoe lang duurt herstel? | Geen vaste tijd aan te hangen. Bij sommige mensen verbetert het binnen een paar maanden, anderen doen er langer over. Hangt af van hoe goed je je levensstijl aanpast. |
| Kan leververvetting overgaan in iets ergers? | Ja, helaas wel. Als het blijft doorgaan, kan het leiden tot leverontsteking (steatohepatitis), fibrose (littekenweefsel) en uiteindelijk zelfs levercirrose. |
| Wat is het verschil tussen leververvetting en levercirrose? | Leververvetting is nog omkeerbaar, maar bij cirrose is er al zoveel littekenweefsel dat de lever permanent beschadigd is. Dat wil je dus echt voorkomen! |
| Moet ik medicijnen nemen? | Momenteel zijn er geen specifieke medicijnen tegen leververvetting. Artsen focussen op leefstijlveranderingen en, als nodig, medicijnen tegen onderliggende problemen zoals diabetes of hoge bloeddruk. |
| Is leververvetting erfelijk? | Er is een genetische component, dus ja, sommige mensen zijn er gevoeliger voor. Maar ook dan is een gezonde leefstijl de beste verdediging! |
| Wat als ik niks doe? | Kan goed gaan, maar waarom het risico nemen? Zonder veranderingen kan het langzaam verergeren en op de lange termijn serieuze gevolgen hebben. |
| Zijn er symptomen in een later stadium? | Als het erger wordt, kun je last krijgen van extreme vermoeidheid, buikpijn, geelzucht of een opgezwollen buik door vochtophoping. Maar dan ben je eigenlijk al te laat. |
| Hoe kan ik mijn lever ondersteunen? | Water drinken, veel groente eten, bewerkte suikers en vetten vermijden, stress verminderen en meer bewegen. Klinkt simpel, maar het werkt écht. |
| Kan ik koffie blijven drinken? | Ja, en sterker nog: koffie (zonder suiker en room) blijkt juist goed voor je lever! Drie kopjes per dag kunnen zelfs beschermen tegen verdere schade. |
| Zijn er waarschuwingstekens waar ik op moet letten? | Onverklaarbare vermoeidheid, geel oogwit, een opgeblazen buik, donkere urine… als je zulke dingen merkt, check het bij een arts! |
| Kan een vette lever invloed hebben op andere organen? | Absoluut! Het vergroot je risico op hartziekten, diabetes type 2 en andere metabole problemen. Daarom is aanpakken zo belangrijk. |
| Kan ik ooit weer ‘normaal’ eten? | Als je je lever herstelt, kun je af en toe wel eens genieten van iets lekkers. Maar als ‘normaal’ betekent: junkfood en liters frisdrank… dan liever niet! |
| Helpt intermittent fasting? | Sommige studies zeggen van wel! Het kan helpen bij vetverlies en insulineresistentie verminderen. Maar het is geen wondermiddel – voeding en beweging blijven key. |
| Moet ik me zorgen maken? | Als je op tijd ingrijpt, niet! Je lever is flexibel en kan zich herstellen, maar dan moet je er wel iets voor doen. |
Epidemiologie
Leververvetting, ook bekend als niet-alcoholische leververvetting (NAFLD) wanneer alcohol niet de oorzaak is, komt wereldwijd steeds vaker voor en wordt vaak in verband gebracht met onze moderne levensstijl en voedingspatronen. Dit stille probleem kan op den duur tot ernstige leveraandoeningen leiden en heeft een opvallend uiteenlopende epidemiologie, afhankelijk van factoren zoals leeftijd, geslacht, genetica en omgeving.Leeftijd en geslachtsverschillen
Leververvetting komt voor bij zowel volwassenen als kinderen, maar is het meest gangbaar bij volwassenen. In Nederland heeft naar schatting 20-25% van de volwassenen te maken met leververvetting, terwijl bij kinderen dit percentage lager ligt, rond de 5-10%, vaak samenhangend met obesitas. Volwassen mannen hebben een iets hogere kans op leververvetting dan vrouwen, vooral tot de leeftijd van 50 jaar. Na de menopauze neemt het risico bij vrouwen echter toe, waarschijnlijk door hormonale veranderingen die de vetstofwisseling beïnvloeden. Bij mannen wordt leververvetting vaak geassocieerd met viscerale vetopslag, die direct bijdraagt aan leververvetting door overbelasting van de lever met vrije vetzuren.
Geografische en klimatologische invloeden
Het voorkomen van leververvetting verschilt sterk per regio en wordt beïnvloed door omgevings- en leefstijlfactoren. In Nederland en België komt leververvetting bij een kwart van de volwassenen voor, maar in de Verenigde Staten loopt dit percentage op tot wel 30-40%. In warmere gebieden waar de toegang tot energierijke en bewerkte voedingsmiddelen de afgelopen decennia is toegenomen, zoals delen van het Midden-Oosten en bepaalde stedelijke regio’s in Zuid-Amerika, komt leververvetting steeds vaker voor. Stijgende welvaart in deze gebieden, gecombineerd met een westerse leefstijl en voedingspatronen, heeft geleid tot hogere consumptie van vet- en suikerrijke producten. Landen als Saoedi-Arabië en Brazilië zien bijvoorbeeld een toename van leververvetting, vooral in stedelijke gebieden waar voedingskeuzes en fysieke inactiviteit vergelijkbaar zijn met die in westerse landen. In de Nederlandse overzeese gebiedsdelen, zoals de Caribische eilanden, ligt het percentage hoger dan in Nederland zelf. Hier dragen klimaat, voeding en genetische factoren zoals een verhoogde insulineresistentie bij aan het hogere risico. Vooral de Afro-Caribische populatie heeft door genetische aanleg vaker last van leververvetting, mede door een hogere gevoeligheid voor metabole aandoeningen.
Voeding en leefstijl
Leververvetting wordt sterk beïnvloed door voedingskeuzes en leefstijlfactoren. Een dieet rijk aan bewerkte voedingsmiddelen, transvetten en suikers verhoogt het risico aanzienlijk. Bijvoorbeeld: in landen waar de consumptie van suikerhoudende dranken hoog is, zoals in de Verenigde Staten en het Verenigd Koninkrijk, komt leververvetting vaker voor dan in landen met een traditioneel mediterraan dieet, dat rijk is aan gezonde vetten, vezels en antioxidanten. Daarnaast blijkt dat gebrek aan lichaamsbeweging een grote rol speelt. In Nederland is de kans op leververvetting 20% lager bij mensen die regelmatig bewegen. Beroepen waarbij mensen veel zitten, zoals kantoorbanen, kunnen het risico op leververvetting vergroten, vooral als er sprake is van overgewicht.
Genetische invloeden
Genetica speelt een aanzienlijke rol in de ontwikkeling van leververvetting. Studies tonen aan dat mensen met bepaalde genetische varianten, zoals die in het PNPLA3-gen, een hoger risico lopen op leververvetting. Dit genetische risico komt vooral voor bij mensen van Latino-afkomst, waardoor het probleem bijvoorbeeld in Mexico en Zuid-Amerika gemiddeld vaker voorkomt dan in Europa. Ook binnen Europese populaties zijn er genetische verschillen: mensen van Noord-Europese afkomst hebben een iets lager risico dan mensen van Zuid-Europese of Mediterrane afkomst, die vaker genetische aanleg voor leververvetting hebben.
Wereldwijde verschillen en risicofactoren
Wereldwijd is leververvetting het meest gangbaar in welvarende landen, waar obesitas en een zittende leefstijl overheersen. In Azië, vooral in China en India, neemt leververvetting snel toe door de veranderingen in het voedingspatroon naar meer westerse diëten, ondanks de over het algemeen slankere lichaamsbouw van de bevolking. In India heeft bijvoorbeeld 15-30% van de volwassen bevolking leververvetting, vaak zonder overgewicht, wat wijst op de invloed van genetica en leefstijl. In Afrika komt leververvetting minder vaak voor, maar de percentages stijgen snel in stedelijke gebieden door de toename van obesitas en diabetes type 2.
Voorbeelden en cijfers
In Nederland kampt 25% van de volwassenen met leververvetting, terwijl dit bij de kinderen rond de 5-10% ligt, meestal bij overgewicht. In de Caribische gebieden ligt dit percentage bij volwassenen hoger, tot ongeveer 30%. In de Verenigde Staten loopt het op tot 30-40%, en in Mexico is het zelfs rond de 40-45%, mede door genetische aanleg. De stijging van leververvetting wereldwijd is opvallend, vooral in landen waar het traditionele dieet en actieve levensstijl steeds meer plaatsmaken voor westerse gewoonten.
Ontstaansmechanisme
Leververvetting ontstaat wanneer de lever meer vet binnenkrijgt dan ze kan verwerken en opslaan. Normaal gesproken helpt de lever om vetten af te breken en te gebruiken, maar bij een overmaat aan vet – door een vetrijk dieet, overmatig suikergebruik of beperkte beweging – raakt de lever overbelast. Het overtollige vet begint zich op te hopen in de levercellen, alsof het orgaan een magazijn wordt volgestapeld met onnodige voorraad.Met de tijd stapelt dit vet zich op en creëert het kleine druppels die de levercellen vullen. Dit leidt tot ontsteking en littekenvorming, wat de functie van de lever verder belemmert. Wanneer het proces doorgaat, kan de lever uiteindelijk niet meer optimaal werken, wat risico’s geeft op ernstiger aandoeningen zoals leverfibrose of zelfs levercirrose. Leververvetting is dus een stille opbouwer, een geleidelijk proces waarin gezonde levercellen steeds verder worden omringd door vet, totdat de lever letterlijk vastloopt in haar eigen vetopslag.
Oorzaken niet-alcoholische leververvetting
Niet-alcoholische leververvetting ontstaat door een complex samenspel van factoren die het functioneren van de lever verstoren. Hoewel de precieze oorzaak per persoon kan verschillen, zijn er enkele veelvoorkomende factoren die een verhoogd risico met zich meebrengen.Insulineresistentie
Een van de belangrijkste oorzaken van niet-alcoholische leververvetting is insulineresistentie, een verminderde gevoeligheid voor insuline. Insuline, een hormoon dat wordt geproduceerd door de alvleesklier, speelt een cruciale rol in het reguleren van de bloedsuikerspiegel. Wanneer iemand suiker consumeert, geeft de alvleesklier insuline af om de suikers op te nemen in de lichaamscellen en de bloedsuikerspiegel te stabiliseren. Bij (fors) overgewicht worden echter grotere hoeveelheden suiker in het bloed opgenomen, wat leidt tot een verhoogde insulineproductie. Na verloop van tijd kan het lichaam ongevoelig worden voor de hoge insulineniveaus, wat resulteert in insulineresistentie. Dit betekent dat de cellen minder goed reageren op insuline, waardoor het suiker in het bloed onvoldoende wordt opgenomen. Het lichaam reageert door nog meer insuline aan te maken, wat de bloedsuikerspiegel tijdelijk compenseert. Uiteindelijk kan dit proces echter leiden tot een chronisch verhoogde bloedsuikerspiegel en het ontstaan van diabetes type 2, ook wel ouderdomsdiabetes genoemd. Wanneer de lever deze overtollige suikers omzet in vet, ontstaat er een opstapeling van vet in de levercellen, wat het proces van leververvetting in gang zet.Metabool syndroom
Niet-alcoholische leververvetting wordt sterk geassocieerd met het metabool syndroom, een verzameling van aandoeningen die samen leiden tot een verstoorde stofwisseling. Het metabool syndroom wordt gediagnosticeerd wanneer iemand een grote buikomtrek heeft (bij mannen groter dan 102 cm en bij vrouwen groter dan 88 cm), gecombineerd met twee of meer van de volgende risicofactoren:- Hoge bloeddruk, of je nu wel of niet behandeld wordt hiervoor, wat wijst op verhoogde spanning in de bloedvaten.
- Verhoogde triglyceriden in het bloed, een type vet dat zich in de bloedbaan ophoopt en de lever belast.
- Hoog LDL-cholesterol (het 'slechte' cholesterol), wat bijdraagt aan vetafzettingen in de lever en andere organen.
- Verhoogde nuchtere bloedsuikerspiegel of diabetes type 2, wat duidt op insulineresistentie en een verstoorde suikermetabolisme.
 Overgewicht is een risicofactor voor leververvetting / Bron: Istock.com/VladimirFLoyd
Overgewicht is een risicofactor voor leververvetting / Bron: Istock.com/VladimirFLoydOvergewicht
Overgewicht, en met name vetophoping rond de buik, vormt een aanzienlijke risicofactor voor leververvetting. Viscerale vetophoping – vet rond de organen – produceert ontstekingsstoffen en hormonen die het metabolisme verstoren. Dit type vet is bijzonder belastend voor de lever, omdat het bijdraagt aan de ophoping van vrije vetzuren in de levercellen. Mensen met overgewicht, en vooral obesitas, hebben een aanzienlijk hogere kans om leververvetting te ontwikkelen. Zo blijkt uit onderzoek dat mensen met een BMI boven de 30 een risico van 80% hebben op het ontwikkelen van leververvetting, terwijl dit risico bij een gezond BMI aanzienlijk lager ligt.Ondervoeding
Hoewel ondervoeding in tegenstelling tot overgewicht staat, kan het eveneens leiden tot leververvetting. Een tekort aan eiwitten bijvoorbeeld, verstoort de stofwisselingsprocessen in het lichaam. Eiwitten zijn essentieel voor talloze fysiologische functies, waaronder de opbouw en het herstel van levercellen. Bij een langdurig tekort aan eiwitten schakelt het lichaam over op alternatieve energiebronnen, waaronder vet, wat de lever extra belast. Hierdoor kunnen vetten zich in de lever opstapelen, ondanks dat er een algemeen tekort aan voedingstoffen is.Medicijngebruik
Bepaalde medicijnen kunnen bijdragen aan de ontwikkeling van leververvetting. Sommige corticosteroïden, zoals prednison, en medicijnen die langdurig via de lever worden afgebroken, kunnen levercellen belasten en ontstekingen veroorzaken. Langdurig gebruik van deze middelen kan leiden tot ophoping van vet in de levercellen en verstoorde leverfuncties. Ook bepaalde antikankermedicijnen en antivirale middelen worden in verband gebracht met leververvetting, vooral wanneer ze in hoge doses of langdurig worden gebruikt. Het is daarom belangrijk om bij medicatiegebruik altijd overleg te hebben met een arts over de mogelijke impact op de lever.Chronische darmontstekingen
Leververvetting kan ook optreden als complicatie bij chronische darmontstekingen, zoals de ziekte van Crohn en colitis ulcerosa. Bij deze aandoeningen is het immuunsysteem continu actief, wat leidt tot ontstekingsprocessen in het lichaam. De lever kan deze ontstekingsstoffen opnemen en wordt zo indirect belast. Daarnaast kan medicatie die bij darmontstekingen wordt voorgeschreven, zoals corticosteroïden en immunosuppressiva, bijdragen aan leververvetting. Bij mensen met chronische darmontstekingen komt leververvetting dus vaak voor als secundaire aandoening.Niet-alcoholische leververvetting is een complexe aandoening met verschillende onderliggende oorzaken. Door een gezonde leefstijl, bewust medicijngebruik en het beheersen van risicofactoren zoals insulineresistentie en overgewicht, kan de belasting van de lever worden verminderd. Regelmatige controles en het aanpassen van levensgewoonten zijn cruciaal om de ontwikkeling van leververvetting te voorkomen of te vertragen.
 Vermoeidheid door leververvetting / Bron: Istock.com/dolgachov
Vermoeidheid door leververvetting / Bron: Istock.com/dolgachovSymptomen van leververvetting
Leververvetting is een aandoening die in de meeste gevallen in stilte ontstaat en zonder duidelijke symptomen verloopt, vooral in de beginfase. Dit maakt het een ‘stille ziekte’, die vaak onopgemerkt blijft totdat er een uitgebreid medisch onderzoek plaatsvindt, bijvoorbeeld bij een keuring of routinecontrole. Leververvetting wordt bij toeval ontdekt bij het afnemen van bloedtests of beeldvormend onderzoek, zoals een echo of CT-scan. Het gebrek aan vroege symptomen is een van de redenen waarom leververvetting zich geleidelijk kan ontwikkelen zonder dat de patiënt dit zelf doorheeft.In ongeveer 30% van de gevallen kan de lever echter vergroot raken, een aandoening die bekend staat als hepatomegalie. Dit kan leiden tot pijn of een zwaar gevoel in de rechterbovenbuik, een teken dat de lever onder druk staat. Deze pijn ontstaat doordat het leverkapsel, dat geen elasticiteit heeft, uitrekt door de vergrote lever. Naast pijn kunnen andere symptomen optreden, zoals algehele malaise, wat zich uit in een algemeen ziek gevoel en gebrek aan energie. Vermoeidheid is ook een vaak voorkomende klacht bij leververvetting. De lever speelt namelijk een belangrijke rol in de energiestofwisseling; wanneer de leverfunctie verminderd is, kan dit leiden tot een algeheel gevoel van vermoeidheid en krachtverlies.
Alhoewel het niet vaak gebeurt, kan soms ook geelzucht optreden. Dit komt vooral voor wanneer leververvetting is gevorderd en ontsteking of schade aan de levercellen heeft veroorzaakt, wat het vermogen van de lever om bilirubine af te breken vermindert. Geelzucht kan zich uiten door een gele verkleuring van de huid en het oogwit, en wordt vaak pas in een vergevorderd stadium zichtbaar.
Omdat symptomen vaak afwezig zijn of mild blijven, wordt leververvetting meestal pas gediagnosticeerd wanneer er specifieke onderzoeken plaatsvinden. Dit betekent dat veel mensen met leververvetting zich pas bewust worden van hun aandoening als er al sprake is van enige leververgroting of als de lever de ophoping van vetten niet meer kan compenseren.
Stadia van leververvetting
Leververvetting verloopt in verschillende stadia, van milde vetophoping tot ernstige leverschade. Het is een langzaam progressieve aandoening die zich vaak over jaren ontwikkelt, waarbij elk stadium toenemende risico’s met zich meebrengt voor de levergezondheid en het algemene welzijn.Eenvoudige leververvetting (steatose)
In het eerste stadium, ook wel steatose genoemd, begint vet zich op te hopen in de levercellen. De lever werkt meestal nog normaal en er zijn geen duidelijke symptomen. Op dit punt kunnen patiënten een milde vergroting van de lever ervaren, maar meestal blijft de aandoening onopgemerkt. Eenvoudige leververvetting is vaak omkeerbaar met gewichtsverlies, gezonde voeding en lichaamsbeweging, waardoor verdere progressie kan worden voorkomen.Niet-alcoholische steatohepatitis (NASH)
Wanneer de vetophoping gepaard gaat met ontsteking en beschadiging van het leverweefsel, ontstaat niet-alcoholische steatohepatitis (NASH). In dit stadium is er sprake van een ontstekingsreactie in de lever, wat het risico op verdere schade verhoogt. NASH kan leiden tot lichte tot matige symptomen zoals vermoeidheid, een drukkend gevoel in de bovenbuik en soms milde geelzucht. Dit stadium is gevaarlijker dan eenvoudige leververvetting, omdat de ontsteking schade aan de levercellen veroorzaakt, wat kan leiden tot littekenvorming.Fibrose
Bij fibrose ontstaat er littekenweefsel rond de ontstoken delen van de lever. De lever probeert de schade te herstellen, maar het gevormde littekenweefsel kan de bloedtoevoer naar gezonde levercellen belemmeren. Hoewel de lever in dit stadium nog steeds gedeeltelijk kan functioneren, is de structuur van het leverweefsel veranderd, wat de werking van de lever negatief beïnvloedt. Fibrose kan soms worden gestabiliseerd als de oorzaak van de leververvetting wordt aangepakt, maar de schade is moeilijker omkeerbaar dan in eerdere stadia.Cirrose
Levercirrose is het laatste en meest ernstige stadium van leververvetting. Bij cirrose is het gezonde leverweefsel grotendeels vervangen door littekenweefsel, waardoor de lever ernstig beschadigd is en haar normale functies niet meer goed kan uitvoeren. Dit kan leiden tot symptomen zoals ernstig gewichtsverlies, vochtophoping in de buik (ascites), geelzucht, bloedingsneigingen en uiteindelijk leverfalen. Cirrose is onomkeerbaar en kan alleen worden gestopt door de progressie te vertragen of, in sommige gevallen, door een levertransplantatie.Leverfalen en complicaties
In het laatste stadium, wanneer de lever niet meer kan functioneren, ontstaat leverfalen. Leverfalen kan levensbedreigend zijn en leidt vaak tot complicaties zoals leverkanker. Dit stadium vereist vaak intensieve medische zorg en kan in sommige gevallen een levertransplantatie vereisen als levensreddende maatregel.Leververvetting en NASH: het sluipende proces van leverontsteking en littekenvorming
Wanneer vet zich in de levercellen ophoopt en dit gepaard gaat met ontstekingsverschijnselen, spreekt men van NASH (Non Alcoholic Steato-Hepatitis). Dit is een ernstigere vorm van leververvetting, waarbij de lever niet alleen volloopt met vet, maar ook chronisch ontstoken raakt, wat leidt tot schade en littekenvorming in het leverweefsel. In zo’n 20 tot 30% van de gevallen kan eenvoudige leververvetting overgaan in NASH. Deze aandoening verhoogt het risico op levercirrose aanzienlijk en kan op den duur zelfs tot leverkanker leiden. Omdat NASH een chronische ontsteking veroorzaakt, kan de lever deze schade niet zelf herstellen, wat de kans op verdere complicaties vergroot.NASH wordt vaak beschouwd als een ‘stille ziekte’ omdat het zich aanvankelijk zonder duidelijke symptomen ontwikkelt. De lever zelf heeft weinig zenuwen, waardoor schade vaak ongemerkt blijft. Patiënten met NASH voelen zich doorgaans goed, en het probleem wordt vaak bij toeval ontdekt tijdens een bloedtest of echo om andere redenen. Pas in een verder gevorderd stadium kunnen klachten optreden, zoals vermoeidheid, gewichtsverlies en spierzwakte. Dit zijn vaak symptomen die wijzen op een verstoorde leverfunctie. Wanneer de ziekte zo ver gevorderd is, kan er zelfs sprake zijn van een vorm van levercirrose die onomkeerbare schade veroorzaakt aan het leverweefsel. Deze progressie van NASH kan jaren, soms decennia, duren en varieert sterk per persoon. In sommige gevallen kan het ziekteproces tijdelijk stabiliseren, of zelfs verbeteren, zonder specifieke therapie. Echter, bij andere mensen kan NASH geleidelijk verergeren, wat leidt tot uitgebreide littekens in de lever. Bij verdere progressie wordt het normale, gezonde leverweefsel vernietigd en vervangen door vezelachtig littekenweefsel, wat de leverfunctie belemmert.
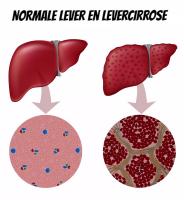 Levercirrose / Bron: Alila Medical Media/Shutterstock.com
Levercirrose / Bron: Alila Medical Media/Shutterstock.comLevercirrose: de onomkeerbare schade
Levercirrose is een ernstige aandoening waarbij het normale leverweefsel wordt vervangen door hard, vezelachtig littekenweefsel. Dit littekenweefsel belemmert de bloedtoevoer door de lever en zorgt ervoor dat de lever niet meer goed kan functioneren. Cirrose is een onomkeerbaar proces: littekens zullen nooit verdwijnen. De schade kan echter worden gestabiliseerd door de juiste behandeling, vooral als de aandoening in een vroeg stadium wordt ontdekt. Bij levercirrose ontstaan klachten zoals vermindering van eetlust, gewichtsverlies, misselijkheid, en een extreme vorm van vermoeidheid. Naarmate de cirrose verergert, kan ook geelzucht optreden, waarbij de huid en het oogwit een gele kleur krijgen door ophoping van bilirubine, een stof die normaal door de lever wordt afgebroken.In ernstige gevallen kan cirrose leiden tot complicaties zoals vochtophoping in de buik (ascites), bloedingsneigingen door verstoorde bloedstolling, en leverfalen. Levercirrose als gevolg van NASH is tegenwoordig een van de belangrijkste oorzaken van levertransplantaties in Amerika, en het komt wereldwijd steeds vaker voor. Hoewel het proces onomkeerbaar is, kunnen de progressie en verdere schade aan de lever worden gestopt met de juiste levensstijlveranderingen, medicatie en soms chirurgische ingrepen. NASH is inmiddels een van de belangrijkste oorzaken van cirrose in de Verenigde Staten, naast hepatitis C en alcoholische leverziekte.
Risicofactoren voor NASH en levercirrose
De ontwikkeling van NASH en uiteindelijk cirrose is vaak verbonden aan specifieke risicofactoren. De belangrijkste risicofactor voor leververvetting en NASH is obesitas, vooral wanneer vet zich rond de buik ophoopt. Dit zogenaamde viscerale vet geeft een verhoogd risico, omdat het hormonen en ontstekingsstoffen afgeeft die de lever belasten. Daarnaast hebben mensen met diabetes type 2, hoge bloeddruk en hoge cholesterolwaarden een verhoogd risico op NASH. Insulineresistentie, vaak een onderliggende factor bij diabetes type 2, draagt sterk bij aan leververvetting, omdat het ervoor zorgt dat vet gemakkelijker in de lever wordt opgeslagen. Een ongezonde leefstijl, zoals een dieet rijk aan bewerkte voeding, transvetten en suikerrijke dranken, bevordert de ontwikkeling van NASH.Naast deze metabole risicofactoren speelt ook genetica een rol. Studies hebben aangetoond dat variaties in bepaalde genen, zoals het PNPLA3-gen, het risico op leververvetting en NASH vergroten. Mensen met een familiegeschiedenis van leverziekte lopen ook een hoger risico. Verder zijn leefstijlfactoren zoals roken, een zittend leven, en chronische stress bekend als factoren die bijdragen aan leververvetting en de progressie naar NASH.
Belang van vroege detectie
Omdat NASH en leververvetting vaak zonder symptomen verlopen, is vroege detectie essentieel om ernstige complicaties te voorkomen. Regelmatige medische controles, vooral voor mensen met obesitas, diabetes of hoge bloeddruk, kunnen helpen om leverproblemen vroegtijdig op te sporen. Beeldvormend onderzoek zoals een echo kan leververvetting zichtbaar maken, en bloedtests kunnen leverenzymen meten om eventuele ontsteking of schade op te sporen. In sommige gevallen wordt een leverbiopsie uitgevoerd om de ernst van de leververvetting en mogelijke ontsteking te bepalen.Risicofactoren van een vervette lever
De ontwikkeling van een vervette lever, of leververvetting, wordt beïnvloed door een reeks risicofactoren die de lever zwaar belasten en de vetopslag in de levercellen bevorderen. Hoewel de oorzaken uiteenlopend zijn, dragen bepaalde leefstijl- en gezondheidsfactoren aanzienlijk bij aan het risico op leververvetting.Obesitas
Een van de belangrijkste risicofactoren voor leververvetting is obesitas (overgewicht). Overgewicht, en met name ophoping van vet rond de buik, verhoogt de kans op vetstapeling in de lever aanzienlijk. Viscerale vetophoping – het vet rond de organen – geeft ontstekingsstoffen en hormonen af die de lever en het metabolisme ontregelen. Mensen met obesitas hebben daarom een sterk verhoogd risico op het ontwikkelen van een vervette lever. Uit onderzoek blijkt dat tot wel 80% van de mensen met obesitas last heeft van leververvetting. Bovendien kan viscerale vetophoping leiden tot insulineresistentie, wat op zijn beurt bijdraagt aan de vetopslag in de lever.
Hoge of verhoogde bloeddruk
Een andere risicofactor voor leververvetting is een hoge of verhoogde bloeddruk. Verhoogde bloeddruk legt extra druk op de bloedvaten en kan de bloedtoevoer naar organen, inclusief de lever, belemmeren. Dit belemmert de natuurlijke regeneratie van de levercellen, wat bijdraagt aan de opstapeling van vet. Mensen met hoge bloeddruk lopen dus een verhoogd risico op leververvetting, vooral wanneer dit wordt gecombineerd met andere risicofactoren zoals overgewicht of insulineresistentie.
Insulineresistentie
Een verminderde gevoeligheid voor insuline, ook bekend als insulineresistentie, speelt een grote rol in de ontwikkeling van leververvetting. Insuline is essentieel voor de regulatie van de bloedsuikerspiegel, maar bij insulineresistentie reageren de lichaamscellen minder goed op dit hormoon. Dit leidt tot een verhoogde bloedsuikerspiegel en dwingt de lever om de overtollige suikers om te zetten in vet, wat vervolgens in de levercellen wordt opgeslagen. Insulineresistentie komt vaak voor bij mensen met overgewicht en obesitas en is een voorbode van diabetes type 2. Hierdoor wordt het risico op leververvetting sterk verhoogd.
Ongunstige vetwaarden in het bloed
Een ongunstige samenstelling van de vetten in het bloed, zoals een hoog gehalte aan triglyceriden en een laag gehalte aan HDL-cholesterol (het 'goede' cholesterol), draagt eveneens bij aan de ontwikkeling van leververvetting. Hoge triglyceriden zijn een belangrijke risicofactor, omdat deze vetten gemakkelijk in de lever worden opgeslagen. Wanneer de lever deze vetten niet kan verwerken of afbreken, stapelen ze zich op in de levercellen. Dit proces wordt vaak verergerd door een dieet met veel bewerkte voedingsmiddelen, transvetten en toegevoegde suikers, wat het risico op leververvetting verhoogt.
Metabool syndroom
Wanneer ten minste drie van de bovenstaande aandoeningen tegelijk aanwezig zijn, spreekt men van het metabool syndroom. Het metabool syndroom omvat obesitas, hoge bloeddruk, insulineresistentie en afwijkingen in de vetwaarden in het bloed. Mensen met het metabool syndroom lopen een aanzienlijk risico op niet-alcoholische leververvetting (NAFLD: Non Alcoholic Fatty Liver Disease). Dit syndroom legt een grote druk op de stofwisseling en de leverfunctie, waardoor vetopslag in de lever wordt bevorderd. Mensen met het metabool syndroom hebben tot vijf keer meer kans op leververvetting dan mensen zonder dit syndroom.
Alcoholgebruik
Hoewel niet-alcoholische leververvetting onafhankelijk is van alcoholconsumptie, is langdurig en overmatig alcoholgebruik een veelvoorkomende oorzaak van leververvetting. Alcohol wordt voornamelijk in de lever afgebroken, en overmatige consumptie kan leiden tot vetstapeling en ontsteking in de levercellen. Dit proces, ook wel alcoholische leververvetting genoemd, kan overgaan in alcoholische hepatitis en uiteindelijk levercirrose. Zelfs matig alcoholgebruik kan het risico op leververvetting verhogen, vooral wanneer andere risicofactoren, zoals overgewicht of insulineresistentie, aanwezig zijn.
Suikerrijke dranken
Uit een Israëlische studie (2009) blijkt dat het dagelijks consumeren van suikerrijke dranken, zoals twee blikjes frisdrank of twee glazen fruitsap, op de lange termijn kan leiden tot leververvetting. De fructose en toegevoegde suikers in deze dranken worden in de lever omgezet in vet, wat het risico op vetstapeling verhoogt. Mensen die regelmatig suikerhoudende dranken consumeren, hebben een hogere kans op leververvetting, ook als ze geen overgewicht hebben. Dit komt doordat fructose specifiek in de lever wordt gemetaboliseerd en snel leidt tot de aanmaak van vet.
Andere risicofactoren
Daarnaast kunnen diverse andere factoren het risico op leververvetting verhogen, zoals:
- Genetische aanleg: Sommige mensen hebben door hun genetische achtergrond een hoger risico op leververvetting, vooral als leveraandoeningen vaker voorkomen in de familie.
- Chronische stress: Stress kan een verhoogde productie van cortisol veroorzaken, wat bijdraagt aan vetopslag in de lever.
- Gebrek aan lichaamsbeweging: Een zittende leefstijl belemmert de stofwisseling en verhoogt de kans op vetstapeling in de levercellen.
Leververvetting is dus een multifactorieel probleem, waarbij leefstijl, genetica en omgevingsfactoren een rol spelen. Door het verminderen van risicofactoren, zoals overgewicht en alcoholgebruik, en het bevorderen van een gezonde leefstijl, kan het risico op leververvetting aanzienlijk worden verkleind.
Onderzoek en diagnose
Het onderzoek en de diagnose van leververvetting vereisen vaak een combinatie van lichamelijk onderzoek, beeldvormende technieken en laboratoriumtesten, omdat de aandoening meestal zonder duidelijke symptomen begint. Hier zijn de belangrijkste stappen en methoden die artsen gebruiken om leververvetting vast te stellen.Lichamelijk onderzoek
Bij een eerste onderzoek kan de arts een vergrote lever opmerken tijdens het palperen (afvoelen) van de buik. Bij sommige patiënten kan de lever licht gevoelig zijn in de rechterbovenbuik, wat een teken kan zijn van leververvetting. Een vergrote lever is echter geen sluitend bewijs, omdat andere aandoeningen, zoals hepatitis, ook tot een vergrote lever kunnen leiden.
Bloedonderzoek
Een van de eerste stappen bij het diagnosticeren van leververvetting is bloedonderzoek. Leververvetting zelf geeft niet altijd afwijkingen in het bloedbeeld, maar leverenzymen zoals ALAT (alanine-aminotransferase) en ASAT (aspartaat-aminotransferase) kunnen verhoogd zijn, wat duidt op een leverontsteking. Cholesterol- en triglyceridenwaarden worden ook gemeten, omdat een hoog gehalte vaak samengaat met leververvetting.
Weetje: Bijna 70% van de patiënten met leververvetting heeft een verhoogde triglyceridenspiegel, omdat vetten zich gemakkelijker in de lever ophopen wanneer ze in hoge concentraties in het bloed aanwezig zijn.
Beeldvormend onderzoek
Beeldvorming is cruciaal om leververvetting vast te stellen en de ernst te bepalen. Er zijn verschillende technieken:
- Echografie: Een echo is een snelle, pijnloze manier om leververvetting op te sporen. Een ‘heldere’ of ‘lichte’ lever op de echo kan wijzen op vetophoping. Het voordeel van echografie is dat het goedkoop en toegankelijk is, maar het kan geen onderscheid maken tussen leververvetting en NASH (niet-alcoholische steatohepatitis).
- CT-scan: Een CT-scan geeft meer gedetailleerde beelden dan een echografie en kan nauwkeuriger de hoeveelheid vet in de lever laten zien. Een gezonde lever heeft een gemiddelde dichtheid, terwijl een vervette lever ‘lichter’ lijkt vanwege de vetophoping.
- MRI (magnetische resonantiebeeldvorming): MRI is zeer gevoelig en kan niet alleen vetophoping detecteren, maar ook een inschatting geven van de vetconcentratie in de lever. MRI wordt vaak gebruikt bij onderzoek of als echografie en CT-scan niet doorslaggevend zijn.
Voorbeeld: Een patiënt met overgewicht en verhoogde leverenzymen kan tijdens een echografie een ‘heldere lever’ laten zien, wat wijst op leververvetting. De arts kan vervolgens een MRI aanvragen om te bepalen hoeveel vet er daadwerkelijk aanwezig is en om uit te sluiten dat er al fibrose of cirrose is opgetreden.
Fibroscan
Een Fibroscan (of elastografie) is een nieuwe technologie die de stijfheid van de lever meet en zo inzicht geeft in de mate van leververvetting en mogelijke littekenvorming (fibrose). Bij fibrose neemt de stijfheid van het leverweefsel toe, wat door de scan wordt gemeten met geluidsgolven. Fibroscan is een non-invasieve methode en biedt een waardevolle manier om de progressie van leververvetting te volgen zonder dat een leverbiopsie nodig is.
Weetje: Fibroscan wordt vaak de ‘virtuele leverbiopsie’ genoemd, omdat het een nauwkeurig beeld geeft van de leverstijfheid zonder daadwerkelijk weefsel af te nemen.
Leverbiopsie
Een leverbiopsie is de meest nauwkeurige methode om leververvetting en NASH vast te stellen. Bij dit onderzoek neemt de arts een klein stukje leverweefsel weg voor microscopisch onderzoek. Leverbiopsie wordt echter meestal pas uitgevoerd wanneer andere tests een sterke verdenking op NASH of fibrose geven. Dit onderzoek kan ontsteking, leververvetting en fibrose nauwkeurig detecteren en het stadium van de aandoening vaststellen.
Voorbeeld: Bij een patiënt die last heeft van chronische vermoeidheid, verhoogde leverenzymen en insulineresistentie, kan de arts een leverbiopsie aanbevelen als de echografie en bloedwaarden wijzen op ernstige leververvetting en mogelijke fibrose. Het biopsieresultaat kan de diagnose NASH bevestigen en helpen bepalen of de aandoening al tot ernstige schade heeft geleid.
Nieuwe diagnostische markers in ontwikkeling
Er wordt anno 2025 veel onderzoek gedaan naar nieuwe manieren om leververvetting vroegtijdig en non-invasief te detecteren. Bepaalde biomarkers in het bloed, zoals verhoogde niveaus van cytokeratine-18, worden onderzocht als indicatoren voor levercelbeschadiging en ontsteking bij NASH. Hoewel deze markers nog in de onderzoeksfase zijn, kunnen ze in de toekomst mogelijk gebruikt worden om NASH vast te stellen zonder invasieve procedures.
Weetje: Wetenschappers onderzoeken momenteel ook ademtests en speekselanalyses als potentiële, eenvoudige manieren om leververvetting op te sporen, wat in de toekomst kan leiden tot nog meer patiëntvriendelijke diagnostische opties.
 Gezond en gevarieerd eten in de strijd tegen leververvetting / Bron: Istock.com/kabVisio
Gezond en gevarieerd eten in de strijd tegen leververvetting / Bron: Istock.com/kabVisioBehandeling van leververvetting
Leververvetting kan niet met één specifieke therapie worden opgelost, maar door aanpassingen in leefstijl, voeding en in sommige gevallen het gebruik van natuurlijke middelen, kan de gezondheid van de lever sterk verbeterd worden. De behandeling van leververvetting begint vaak met ingrijpende, maar haalbare leefstijlveranderingen die de lever ontlasten en de oorzaak van de vetopslag aanpakken.Leefstijlveranderingen
Momenteel zijn er geen specifieke medische therapieën om NASH (niet-alcoholische steatohepatitis) direct te bestrijden. Daarom zijn leefstijlveranderingen essentieel voor mensen met leververvetting of NASH. De belangrijkste aanbevelingen richten zich op het aanpassen van dagelijkse gewoontes om de lever zo min mogelijk te belasten en verdere schade te voorkomen:- Vermindering van het gewicht: Bij overgewicht of obesitas kan gewichtsverlies helpen om de hoeveelheid vet in de lever te verminderen. Onderzoek toont aan dat een gewichtsverlies van slechts 7-10% al kan leiden tot een aanzienlijke vermindering van leververvetting en ontsteking. Een stapsgewijze aanpak, waarbij men zich richt op gezond afvallen, wordt sterk aanbevolen.
- Evenwichtige, gevarieerde en gezonde voeding: Het volgen van een evenwichtig dieet, rijk aan vezels, groenten, fruit en gezonde vetten, helpt de lever te ondersteunen. De mediterrane voeding, bijvoorbeeld, blijkt effectief bij het verbeteren van de levergezondheid door het lage gehalte aan verzadigde vetten en hoge gehalte aan antioxidanten.
- Verhoging van fysieke activiteit: Regelmatige lichaamsbeweging, zoals wandelen, fietsen of krachttraining, stimuleert de vetverbranding en helpt overtollige vetten in de lever te verminderen. Fysieke activiteit verbetert bovendien de insulinegevoeligheid, wat helpt om de onderliggende insulineresistentie aan te pakken.
- Alcohol vermijden: Alcohol wordt door de lever afgebroken en legt extra druk op het orgaan. Zelfs kleine hoeveelheden kunnen de leverfunctie beïnvloeden, vooral bij mensen met leververvetting.
- Onnodige medicatie vermijden: Sommige medicijnen kunnen de lever extra belasten. Het is belangrijk om, in overleg met een arts, onnodige medicatie te vermijden en indien mogelijk alternatieven te zoeken die minder schadelijk zijn voor de lever.
Medische aandoeningen adequaat behandelen
Mensen met leververvetting hebben vaak ook andere aandoeningen zoals diabetes, hoge bloeddruk of een verhoogd cholesterol. Deze aandoeningen moeten goed beheerd worden, omdat ze de lever extra belasten. Medicatie kan helpen om de bloeddruk, bloedsuiker en cholesterolwaarden onder controle te houden. Daarnaast blijft een gezonde leefstijl essentieel: medicijnen kunnen de symptomen verlichten, maar voor duurzame verbetering is vaak een leefstijlverandering nodig. Door het aanpakken van deze aandoeningen vermindert de belasting op de lever, wat verdere schade kan voorkomen.[/LIST]Medicijnen gericht op insulinegevoeligheid
Aangezien insulineresistentie een belangrijke rol speelt bij leververvetting, worden bepaalde diabetesmedicijnen, zoals metformine, soms gebruikt om de insulinegevoeligheid te verbeteren. Metformine helpt om de bloedsuikerspiegel te verlagen en kan indirect de vetophoping in de lever verminderen. Deze behandeling wordt echter niet standaard toegepast bij leververvetting, omdat het effect op de lever beperkt is en er risico’s zijn verbonden aan langdurig gebruik zonder diabetes.Leverbeschermende medicijnen
Er wordt onderzoek gedaan naar specifieke leverbeschermende medicijnen, zoals ursodeoxycholzuur (UDCA), dat de leverfunctie kan ondersteunen door galzuren te beïnvloeden. UDCA kan vooral nuttig zijn bij leververvetting gecompliceerd door galproblemen, maar de effectiviteit is nog niet voldoende bewezen voor een brede toepassing bij NASH. Daarnaast worden antioxidanten, zoals vitamine E, soms voorgeschreven om oxidatieve stress te verminderen. Vitamine E kan helpen bij het bestrijden van ontstekingen in de lever, maar langdurig gebruik kan bijwerkingen hebben en vereist begeleiding van een arts.Bariatrische chirurgie
Bij ernstige gevallen van obesitas en leververvetting kan bariatrische chirurgie (zoals een maagverkleining) een effectieve behandeling zijn om snel en blijvend gewicht te verliezen. Deze operatie kan leiden tot een aanzienlijke afname van de leververvetting en de ontstekingen in de lever, vooral bij mensen met een BMI van boven de 35. Bariatrische chirurgie wordt echter alleen overwogen wanneer leefstijlveranderingen onvoldoende effectief zijn en wanneer de gezondheidssituatie daarom vraagt.Fecale microbiota-transplantatie (FMT)
Er wordt steeds meer onderzoek gedaan naar de rol van het microbioom (darmflora) ten aanzien van levergezondheid. FMT, een behandeling waarbij gezonde darmbacteriën van een donor worden overgedragen, heeft in enkele studies veelbelovende resultaten laten zien voor leververvetting. Het herstellen van een gezond microbioom kan de ontstekingsreacties in het lichaam verminderen en de leverfunctie ondersteunen. Deze behandeling bevindt zich nog in een experimenteel stadium en wordt alleen in onderzoeksomgevingen toegepast.Immunomodulerende therapieën
Aangezien ontstekingen een belangrijke rol spelen bij NASH, worden immunomodulerende therapieën, die het immuunsysteem beïnvloeden, onderzocht. Medicijnen die de activiteit van bepaalde immuuncellen verminderen, kunnen mogelijk de ontsteking in de lever verminderen en verdere littekenvorming tegengaan. Deze therapieën zijn echter complex en worden meestal alleen in klinische studies toegepast.Experimentele behandelingen in ontwikkeling
Onderzoekers blijven werken aan nieuwe behandelingen voor leververvetting en NASH. Enkele van de experimentele medicijnen zijn gericht op het verminderen van de vetopslag in de lever, het verhogen van de vetverbranding, en het blokkeren van ontstekingsroutes in de levercellen. Deze medicijnen bevinden zich nog in de klinische onderzoeksfase, maar tonen potentie om in de toekomst als gerichte therapieën voor NASH ingezet te worden.Natuurlijke middelen tegen vetlever
Ofschoon leefstijlveranderingen de basis vormen van de behandeling, kunnen bepaalde natuurlijke middelen de levergezondheid verder ondersteunen. Deze supplementen en voedingsmiddelen hebben antioxiderende en ontstekingsremmende eigenschappen die gunstig zijn voor de lever. Kurkuma ter behandeling van een vetlever / Bron: Ajale, Pixabay
Kurkuma ter behandeling van een vetlever / Bron: Ajale, PixabayKurkuma
Kurkuma, ook bekend als geelwortel of koenjit, is een krachtig natuurlijk middel met ontstekingsremmende en antioxiderende eigenschappen. Het actieve bestanddeel in kurkuma, curcumine, helpt om ontstekingen te verminderen en kan de leverfunctie ondersteunen door schadelijke vrije radicalen te neutraliseren. Kurkuma kan als supplement worden ingenomen in capsulevorm, maar ook in de voeding worden gebruikt. Een smakelijke manier om kurkuma in het dieet te verwerken, is door het toe te voegen aan een traditioneel Indiaas bijgerecht, zoals curry’s of soepen.Plantaardig dieet
Het eten van een vezelrijk plantaardig dieet bevordert een gezond microbioom (de verzameling van micro-organismen in de darm) dat ontstekingen kan verminderen. Vezels en plantaardige voedingsstoffen helpen bij het verlagen van de bloedvetten en verminderen de druk op de lever door gezonde bacteriën in de darm te voeden. Een plantaardig dieet is rijk aan groenten, peulvruchten, noten, zaden en volle granen, die niet alleen de lever maar ook het hart- en vaatstelsel ondersteunen.Complicaties
Indien de vervetting gepaard gaat met een leverontsteking (NASH), dan kan dit leiden tot levercirrose en uiteindelijk resulteert dit in het uitvallen van de lever, leverfalen genaamd. Behandeling is wenselijk en noodzakelijk om dit proces te stoppen.Praktische tips en zelfzorgmaatregelen van leververvetting
Eet vaker choline-rijke voeding: De superkracht van eieren en vis
Toen Peter, een 42-jarige IT'er, hoorde dat zijn lever vervet was, keek hij bedenkelijk naar zijn ontbijt: een snelle boterham met hagelslag. “Moet ik nu aan de groene smoothies?” vroeg hij zich af. Niet per se. Wat veel mensen niet weten, is dat choline een sleutelrol speelt bij het opruimen van vet uit de lever. En waar zit dat in? Juist, in eieren, vis en noten.Choline helpt de lever om vet af te breken en voorkomt dat het zich opstapelt. Een tekort aan choline kan zelfs bijdragen aan leververvetting, en gek genoeg krijgen veel mensen er te weinig van binnen. Dus ja, een eitje bij het ontbijt is niet alleen lekker, maar ook levervriendelijk. En voor de liefhebbers van een stukje zalm of kabeljauw: goed nieuws, want ook daar zit choline in! Voor de vegetariërs onder ons? Amandelen en quinoa bevatten ook kleine hoeveelheden.
Peter gooide zijn ontbijtpatroon om. Geen snelle hap meer, maar een roerei met zalm of een handje noten bij zijn Griekse yoghurt. Na een paar maanden voelde hij zich energieker en bleek zijn leverfunctie verbeterd. Een kleine verandering, een groot effect.
Gebruik pure cacaopoeder: Chocolade als lever-booster?
Ja, je leest het goed: cacao kan je lever helpen! En nee, we hebben het niet over die suikerbom van een melkchocoladereep, maar over pure cacaopoeder zonder toegevoegde rommel. In cacao zitten krachtige antioxidanten die de lever ondersteunen bij het afbreken van vetten en ontstekingen verminderen.Neem bijvoorbeeld Lisa, een fanatieke zoetekauw. Haar liefde voor chocolade stond haaks op haar diagnose van leververvetting. Tot ze ontdekte dat ze haar craving kon stillen met een schepje pure cacaopoeder door haar havermout of een homemade chocoladedrankje met amandelmelk. Ze merkte niet alleen dat haar energie toenam, maar ook dat haar drang naar suiker afnam.
Wil je het zelf proberen? Voeg een theelepel cacaopoeder toe aan je smoothie, yoghurt of havermout. En voor de chocoholics die echt niet zonder kunnen: kies minimaal 85% pure chocolade. Zo geniet je zonder schuldgevoel en doe je je lever een plezier.
Stap over op berberine-supplementen: De natuurlijke insulinebooster
Als er één supplement is dat veelbelovend is bij leververvetting, dan is het berberine. Dit plantaardige extract helpt bij het verlagen van insulineresistentie, een van de grootste boosdoeners bij een vervette lever. Mensen met NAFLD (niet-alcoholische leververvetting) hebben vaak moeite om suiker goed te verwerken, waardoor de lever vet opslaat.Mark, een 50-jarige vrachtwagenchauffeur, had al jarenlang overgewicht en kreeg te horen dat zijn lever "niet happy" was. Zijn huisarts raadde hem aan om af te vallen, maar dat lukte hem niet echt. Totdat hij naast gezondere voeding ook berberine ging slikken. Na drie maanden waren zijn bloedsuikerwaarden verbeterd en was hij 6 kilo kwijt – zonder extreme diëten.
Berberine werkt een beetje als een natuurlijk medicijn tegen insulineresistentie, zonder de bijwerkingen van farmaceutische opties. Het helpt je lichaam om suikers efficiënter te verwerken, waardoor er minder vet in de lever wordt opgeslagen. Combineer het met een gezonde eetstijl en je hebt een gouden combi.
 Zwarte koffie zonder suiker is goed voor je lever / Bron: Istock.com/PuwanaiSomwan
Zwarte koffie zonder suiker is goed voor je lever / Bron: Istock.com/PuwanaiSomwanDrink regelmatig zwarte koffie: Meer dan alleen een wake-up call
Wie dacht dat koffie alleen goed is om 's ochtends je ogen open te houden, heeft het mis. Uit meerdere studies blijkt dat zwarte koffie – zonder suiker en melk – de lever kan beschermen tegen vetopslag en ontstekingen. Zelfs mensen met al gevorderde leverschade kunnen hier baat bij hebben.Neem bijvoorbeeld Fatima, een 39-jarige moeder van drie, die dacht dat ze haar ochtendkoffie moest laten staan om ‘gezonder’ te leven. Tot haar arts haar vertelde dat koffie haar lever juist kon helpen. Sindsdien drinkt ze elke ochtend twee kopjes zwarte koffie en combineert dat met een gezonder eetpatroon.
Hoe werkt het? Koffie bevat polyfenolen en antioxidanten die de lever helpen vet af te breken en schadelijke stoffen te neutraliseren. Het is zelfs zo dat mensen die regelmatig zwarte koffie drinken, minder kans hebben op ernstige leverproblemen. Dus als je een excuus nodig had voor dat extra kopje, hier is 'ie!
Wil je een extra boost? Combineer je koffie met een schepje kurkuma of een snufje zwarte peper – beide werken ontstekingsremmend en ondersteunen de lever. Een win-win!
Probeer groene thee-extract: De lever-liefhebber in een kopje
Maaike, 37 jaar en moeder van twee, was zo’n type dat altijd met een dampende cappuccino in haar hand liep. Tot ze haar jaarlijkse bloedonderzoek kreeg. “Je leverwaarden zijn niet helemaal top,” zei haar huisarts terloops. Daar zat ze dan, in de wachtkamer, Googlend op haar telefoon: leververvetting, oorzaken, wat nu?Eén ding viel haar op: groene thee werd overal genoemd als een redder in nood. Niet die suikerige ‘ijstea’ uit de supermarkt, maar pure groene thee, boordevol catechines. Dit zijn krachtige antioxidanten die ontstekingen verminderen en de vetverbranding in de lever stimuleren. Studies laten zelfs zien dat regelmatige drinkers van groene thee minder kans hebben op leververvetting.
Maaike stapte over van haar dagelijkse cappuccino’s naar drie koppen groene thee per dag. Eerst vond ze de smaak wat ‘grasachtig’, maar een snufje zwarte peper en een schijfje citroen maakten het een stuk aangenamer. Na drie maanden voelde ze zich energieker en haar leverwaarden verbeterden aanzienlijk. Een kleine gewoonteverandering met een groot effect!
Eet meer bittere groenten: Tijd om je smaakpapillen te trainen
“Witlof? Nee bedankt.” Dat was jarenlang de reactie van Tom, een 45-jarige vrachtwagenchauffeur die zijn groentes het liefst gefrituurd at. Maar na een serieuze waarschuwing van zijn dokter over zijn lever besloot hij het roer om te gooien.Wat veel mensen niet weten, is dat bittere groenten zoals witlof, spruitjes, rucola en andijvie een natuurlijk detox-effect hebben op de lever. Ze stimuleren de galproductie, helpen vet af te breken en verminderen ontstekingen. Vooral spruitjes bevatten stoffen die het lichaam helpen bij het verwijderen van gifstoffen en overtollig vet.
Tom begon voorzichtig: eerst wat rucola door zijn salade, daarna een klein beetje geroosterde witlof met walnoten. Toen hij eenmaal gewend was, ging er een wereld voor hem open. Binnen een paar maanden voelde hij zich minder opgeblazen, verloor hij kilo’s zonder te diëten en kreeg hij van zijn huisarts te horen dat zijn leverfunctie was verbeterd. Dus ja, bittere groenten zijn even wennen, maar je lever zal je dankbaar zijn!
Vermijd fructoserijke producten: De sluipmoordenaar van je lever
Dat suiker niet goed voor je is, weet iedereen. Maar wat veel mensen niet beseffen, is dat fructose – de suiker die vaak in bewerkte voeding zit – misschien wel de grootste boosdoener is voor leververvetting.Sandra, 52 jaar en dol op ‘gezonde’ fruitsapjes, kreeg een wake-up call toen ze hoorde dat haar leververvetting verslechterde, terwijl ze dacht gezond te eten. De boosdoener? De liters sinaasappelsap en smoothies vol verborgen fructose. Anders dan glucose kan fructose niet direct door het lichaam worden gebruikt. Het wordt in de lever omgezet, en bij een teveel wordt het daar opgeslagen als vet.
De oplossing? Sandra schakelde over op water en at fruit in zijn hele vorm in plaats van geperst. Een mandarijn of een appel is prima, maar een glas geperste sinaasappel bevat vaak vier of vijf vruchten zonder de vezels die helpen bij de vertering. Het effect? Binnen een half jaar voelde ze zich minder opgeblazen, haar suikercravings verdwenen en haar leverwaarden verbeterden.
Doe aan korte intensieve beweging: Geen uren in de sportschool nodig
“Maar ik heb geen tijd om naar de sportschool te gaan.” Dat was het eerste wat Patrick, 39 en fulltime programmeur, zei toen zijn huisarts hem adviseerde meer te bewegen voor zijn levergezondheid.Gelukkig hoefde hij niet urenlang op een loopband te staan. Uit onderzoek blijkt dat korte, intensieve beweging – zoals HIIT (High-Intensity Interval Training) of krachttraining – veel effectiever is voor leververvetting dan langdurige cardio. Zelfs 10 tot 20 minuten per dag kan al wonderen doen.
Patrick besloot om elke ochtend 10 minuten burpees, squats en push-ups te doen in zijn woonkamer. In het begin was het afzien, maar al snel merkte hij dat hij meer energie had. Na vier maanden waren zijn leverwaarden significant verbeterd en voelde hij zich fitter dan ooit.
Wil je een extra boost? Combineer beweging met levervriendelijke voeding zoals cranberrysap of een handje walnoten. Een krachtige combi die je lever helpt om overtollig vet kwijt te raken!
Laat je vitamine D-spiegel checken: De verborgen factor achter leverproblemen
Je denkt misschien: Wat heeft vitamine D met mijn lever te maken? Nou, meer dan je zou verwachten! Uit studies blijkt dat een tekort aan vitamine D direct verband houdt met leververvetting. Dit ‘zonnehormoon’ helpt namelijk bij het reguleren van ontstekingen en ondersteunt de vetstofwisseling in de lever.Neem bijvoorbeeld Johan, een 54-jarige administrateur die zich al maanden moe en futloos voelde. Hij dacht dat het stress was, tot zijn huisarts hem een bloedonderzoek liet doen. De uitslag? Een schrikbarend laag vitamine D-gehalte én een vervette lever. Geen toeval, bleek later. Na een paar maanden supplementeren, dagelijks een wandeling in de zon en wat aanpassingen in zijn dieet voelde hij zich een ander mens.
Vitamine D haal je uit zonlicht, maar in Nederland schijnt die natuurlijk niet altijd even royaal. Daarom kan een supplement een slimme zet zijn, vooral in de herfst en winter. En wist je dat je het nóg effectiever opneemt als je het combineert met vitamine E? Dubbele winst!
Gebruik olijfolie in plaats van plantaardige zaadoliën: Je lever is er dol op
Het verhaal van Brenda is typisch: jarenlang dacht ze dat zonnebloemolie en margarine ‘gezond’ waren omdat ze in allerlei reclames als hartvriendelijk werden aangeprezen. Maar wat bleek? Die sterk bewerkte plantaardige oliën, vol omega-6-vetzuren, dragen juist bij aan leververvetting en ontstekingen.De switch naar olijfolie was voor haar een gamechanger. Olijfolie bevat antioxidanten en enkelvoudig onverzadigde vetzuren die de leverfunctie ondersteunen en vetophoping verminderen. Bovendien helpt het bij insulinegevoeligheid, iets waar veel mensen met leververvetting mee worstelen.
Sinds Brenda haar bak- en braadvetten heeft omgeruild voor extra vierge olijfolie, voelt ze zich minder opgeblazen en is haar cholesterol ook verbeterd. En het mooie is: je hoeft je eten niet compleet om te gooien. Vervang gewoon margarine door olijfolie op je brood, gebruik het over salades en doe een scheutje door je soep. Simpel, maar effectief!
Overweeg intermittent fasting: Minder vaak eten = minder vetopslag
“Dus ik moet mezelf uithongeren?” Dat was de eerste gedachte van Kevin, een 42-jarige timmerman met een hekel aan diëten. Maar intermittent fasting (IF) draait niet om minder eten, maar om anders eten. Door periodes van vasten en eten af te wisselen, geef je je lever de tijd om vet te verbranden in plaats van constant nieuwe energie binnen te krijgen.Hoe werkt het? Tijdens vastenperiodes schakelt je lichaam over op vetverbranding, en dat geldt ook voor je lever. Onderzoek toont aan dat IF de levervetwaarden kan verlagen, insulineresistentie verbetert en zelfs leverontsteking kan verminderen.
Kevin begon met een simpele 16:8-methode (16 uur vasten, 8 uur eten) en merkte al snel dat hij minder cravings had en minder opgeblazen was. Hij dronk tijdens zijn vastenperiode alleen water, thee en zwarte koffie en at in zijn eetperiode gezonde maaltijden met veel groenten en gezonde vetten. Na zes maanden waren zijn leverwaarden aanzienlijk verbeterd, en als bonus viel hij ook nog eens 8 kilo af zonder zich uit te hongeren.
 Tijdig je huisarts raadplegen / Bron: Michaeljung/Shutterstock.com
Tijdig je huisarts raadplegen / Bron: Michaeljung/Shutterstock.comRaadpleeg tijdig je huisarts: Voorkomen is beter dan genezen
En dan de meest voor de hand liggende – maar ook de meest genegeerde – tip: Ga op tijd naar de dokter! Te vaak negeren mensen vage klachten zoals vermoeidheid, een opgeblazen gevoel of buikpijn, totdat de schade al aanzienlijk is.Kijk naar Kim, een 39-jarige moeder van drie, die dacht dat haar constante vermoeidheid ‘gewoon stress’ was. Ze stelde haar huisartsbezoek steeds uit, tot ze op een dag haar bloedwaarden liet checken en er een ernstig vervette lever werd vastgesteld. Gelukkig kon ze het nog omkeren, maar het had een stuk makkelijker geweest als ze eerder aan de bel had getrokken.
Een simpele bloedonderzoek kan veel duidelijk maken. Als je twijfelt, check het dan gewoon. En als je huisarts zegt dat ‘alles wel meevalt’, maar je voelt je nog steeds niet goed? Wees dan niet bang om door te vragen of een specialist in te schakelen. Je hebt maar één lever, en die verdient aandacht!
Prognose
De prognose van leververvetting hangt sterk af van de ernst van de aandoening, het stadium waarin de diagnose wordt gesteld, en de bereidheid om leefstijlveranderingen door te voeren. In veel gevallen kan leververvetting worden gestabiliseerd en soms zelfs omgekeerd met gewichtsverlies, een gezond dieet, en verhoogde fysieke activiteit. Voor mensen die deze aanpassingen in hun leefstijl doorvoeren, is de vooruitzicht vaak goed. De lever heeft een sterk regenererend vermogen, en met de juiste zorg kan de vetopslag verminderen en de leverfunctie verbeteren.Bij niet-alcoholische steatohepatitis (NASH) is de prognose minder gunstig, vooral als er sprake is van progressieve ontsteking en littekenvorming in de lever. Onbehandelde NASH kan over jaren leiden tot leverfibrose en uiteindelijk levercirrose, waarbij gezond leverweefsel wordt vervangen door littekenweefsel. Cirrose is een onomkeerbare aandoening die de leverfunctie ernstig belemmert en in sommige gevallen kan leiden tot leverfalen of leverkanker. Studies tonen aan dat ongeveer 20% van de mensen met NASH uiteindelijk cirrose ontwikkelt.
Door de aandoening vroeg te ontdekken en adequaat te behandelen, kan ernstige schade vaak worden voorkomen. Voor mensen met geavanceerde NASH of cirrose is de prognose afhankelijk van de mate van leverbeschadiging en de behandeling. In ernstige gevallen kan een levertransplantatie de enige levensreddende optie zijn. Het tijdig opsporen en beheersen van risicofactoren is dus essentieel om de progressie van leververvetting te vertragen en de kans op complicaties te verminderen.
Misvattingen over leververvetting: fabels, feiten en frappante waarheden
Iedereen heeft er weleens iets over gehoord, maar hoe zit het nu écht? Leververvetting is zo’n onderwerp waarbij de wildste verhalen de ronde doen. Tijd om eens orde op zaken te stellen met een speelse quiz! Ga er even goed voor zitten en ontdek hoeveel jij écht weet over dit mysterieuze leverfenomeen.Leververvetting krijg je alleen als je te veel drinkt
Oeh, klassieke denkfout! Ja, alcohol kan je lever flink op de proef stellen, maar leververvetting is bij lange na niet alleen een probleem van de ‘biertjes-en-bitterballen-club’. De niet-alcoholische variant (NAFLD) is zelfs de grootste boosdoener tegenwoordig.Het draait om insulineresistentie, slechte voeding en te weinig beweging. Dus ook als je nog nooit een druppel alcohol hebt aangeraakt maar wél dol bent op suikerrijke snacks en fastfood, kan je lever zich volvet zuigen als een spons. Denk aan frisdrank, ultra-bewerkte troep en al die ‘gezonde’ vruchtensappen die stiekem net zo veel suiker bevatten als cola. Dus nee, je kunt een leververvetting niet simpelweg wegwuiven met “maar ik drink bijna nooit!”
Je voelt het meteen als je lever niet happy is
Was het maar zo makkelijk. Je lever is een bikkel. Dit orgaan werkt dag en nacht door zonder te klagen, zelfs als het zich volstapelt met vet. Geen hoofdpijn, geen scherpe pijn in je zij, geen knipperende waarschuwingslampjes.De meeste mensen ontdekken pas bij een bloedonderzoek dat hun lever in de problemen zit. Misschien voel je je moe, misschien heb je een vage druk rechtsboven in je buik, maar veel verder dan dat gaat het vaak niet. Pas als het erger wordt – denk aan leverontsteking of zelfs fibrose – beginnen de symptomen echt de kop op te steken. Dus: wacht niet tot je lijf een noodsignaal afgeeft, maar laat je bloedwaarden checken als je risico loopt.
Koffie is slecht voor je lever
Fout! Hier kan je lever zelfs een klein vreugdedansje om maken. Want koffie – en dan bedoelen we echte koffie, dus zwart, zonder scheppen suiker en liters slagroom – is juist een van de beste drankjes voor je levergezondheid.Onderzoek wijst uit dat de antioxidanten in koffie helpen om leverontsteking te verminderen en vetophoping tegen te gaan. Mensen die regelmatig een paar kopjes zwarte koffie drinken, hebben een lager risico op leververvetting en zelfs op ernstigere aandoeningen zoals levercirrose. Dus als iemand je ooit zegt dat je moet stoppen met koffie voor je gezondheid, neem dan gewoon nog een bakkie en proost op je lever!
Een beetje leververvetting is onschuldig
Tja, ‘een beetje’ klinkt gezellig, maar zo werkt het niet. Leververvetting is het eerste stadium van een proces dat – als je het negeert – kan uitgroeien tot serieuze ellende. In het begin merk je er weinig van, maar als het vet zich opstapelt en ontstekingen veroorzaakt, kun je op weg zijn naar NASH (niet-alcoholische steatohepatitis), fibrose en in het ergste geval zelfs cirrose.Het goede nieuws? Je kunt het proces keren als je op tijd actie onderneemt. Je lever kan zichzelf herstellen, maar dan moet je hem wél de juiste omstandigheden bieden: betere voeding, meer beweging en minder suiker. Want geloof ons, een gezonde lever is een blije lever!
Als je afvalt, verdwijnt leververvetting vanzelf
Was het maar zo simpel. Afvallen kan helpen, maar het draait niet alleen om de kilo’s. Het gaat om hoe je afvalt. Crashdiëten waarbij je jezelf uithongert? Slecht idee! Je lever kan daardoor juist nog meer vet opslaan.Wat wél werkt: geleidelijk gewicht verliezen, suikers schrappen, gezonde vetten eten en veel vezels binnenkrijgen. Denk aan een dieet met veel groenten, peulvruchten en gezonde vetten uit olijfolie en noten. Het doel is niet alleen afvallen, maar ook je insulineresistentie verbeteren en ontstekingen tegengaan. Dus nee, je kunt niet simpelweg een paar kilo kwijtraken en verwachten dat je lever zichzelf ineens volledig reset.
Leververvetting komt alleen voor bij mensen met overgewicht
Nope! Terwijl het waar is dat mensen met overgewicht een hoger risico lopen, zijn er ook zat slanke mensen met leververvetting. Dit fenomeen staat bekend als TOFI (Thin Outside, Fat Inside). Je ziet er misschien slank uit, maar van binnen kan je lever vol vet zitten.Dit gebeurt vaak bij mensen met een ‘ongezond slank’ dieet: weinig eiwitten, veel suiker en bewerkte koolhydraten, en nauwelijks gezonde vetten. Dus ook als je denkt: ik heb een snelle stofwisseling, ik kan alles eten, betekent dat niet dat je lever je eeuwig dankbaar blijft. Vergeet niet: een gezonde leefstijl gaat verder dan een getal op de weegschaal!
Een leverdetox kuur helpt je lever schoon te maken
Dit is misschien wel de grootste marketingtruc ooit. Theetjes, sapjes, pillen met hippe namen zoals ‘Liver Cleanse’ of ‘Detox Booster’ – allemaal onzin. Je lever heeft helemaal geen speciale ‘detox-kuren’ nodig. Sterker nog, de lever ís zelf de detoxmachine van je lichaam!Als je hem een handje wilt helpen, gooi dan die dure ‘detox’ de prullenbak in en focus op voeding die je lever daadwerkelijk ondersteunt. Denk aan bittere groenten, kurkuma, gezonde vetten en een flinke dosis vitamine C. Dat werkt beter dan een week lang op citroenwater en bleekselderijsap leven.
Leververvetting is een ouderdomsprobleem
Echt niet! Vroeger werd leververvetting vooral gezien bij 50-plussers, maar tegenwoordig komt het al voor bij twintigers en zelfs kinderen. Hoe dat komt? De moderne leefstijl, met veel suiker, bewerkt voedsel en te weinig beweging.Zelfs jongeren die er op het oog fit uitzien, kunnen al in een vroeg stadium leververvetting ontwikkelen zonder het te weten. De oplossing? Op tijd je voedingspatroon aanpakken en zorgen dat je lever niet onnodig belast wordt. Want hoe eerder je ingrijpt, hoe beter de schade te herstellen is!
Als je geen symptomen hebt, is je lever in orde
Klinkt logisch, toch? Geen pijn, geen probleem. Maar helaas, je lever is niet zo'n klager. Dit orgaan blijft doorbuffelen, ook als hij overbelast is. De meeste mensen met leververvetting merken jarenlang niks, totdat de schade al behoorlijk is opgelopen.Soms zijn er subtiele signalen: vermoeidheid, een opgeblazen gevoel, vage buikklachten of moeite met afvallen. Maar vaak komt de diagnose pas bij toeval aan het licht, bijvoorbeeld bij een routine-bloedonderzoek. Dus wacht niet op ‘echte’ klachten – voorkómen is véél makkelijker dan genezen.
Leververvetting is niet erfelijk
Was dat maar waar! Hoewel leefstijl een enorme rol speelt, kunnen je genen ook bepalen hoe vatbaar je bent voor leververvetting. Sommige mensen krijgen het al bij een klein beetje overgewicht, terwijl anderen met een veel ongezonder dieet er nooit last van krijgen.Een voorbeeld? Er zijn genetische varianten (zoals de PNPLA3-mutatie) die je risico op leververvetting aanzienlijk verhogen. Dus als je familieleden hebt met leverproblemen, is het slim om extra alert te zijn. En nee, dat betekent niet dat je er niks aan kunt doen. Je genen zijn misschien de lading buskruit, maar je leefstijl is de lucifer.
Je kunt gewoon doorgaan met alcohol drinken als je NAFLD hebt
“Maar ik heb toch de niet-alcoholische variant?” Hoor je mensen vaak zeggen. Maar de naam is een beetje misleidend. Je lever maakt namelijk geen onderscheid: extra belasting is extra belasting. Ook kleine hoeveelheden alcohol kunnen leververvetting erger maken.Dus nee, dat ‘onschuldige’ wijntje bij het eten is misschien niet zo onschuldig als je denkt. Zeker als je al een vervette lever hebt, kan alcohol de ontstekingen en littekenvorming versnellen. Wil je je lever écht een plezier doen? Gun ‘m dan een pauze van de drank, en ga bijvoorbeeld voor cranberrysap of een frisse kombucha. Je lichaam zal je dankbaar zijn!
Leververvetting is onomkeerbaar
Gelukkig niet! Je lever is een van de weinige organen die zichzelf kan herstellen, mits je op tijd ingrijpt. Als je de oorzaak aanpakt – minder suiker, meer beweging, betere vetten – kan je lever het vet langzaam afbreken en weer gezonder worden.Het geheim? Consistentie. Geen crashdiëten, geen ‘quick fixes’, maar langdurige aanpassingen. Studies tonen aan dat zelfs 5-10% gewichtsverlies al een enorm verschil kan maken. Dus nee, je bent niet ‘gedoemd’ als je eenmaal een vette lever hebt. Maar je moet er wél iets voor doen!
Casus: Leververvetting (niet-alcoholische steatohepatitis, NASH)
Patiënt
Marianne, 52 jaar, administratief medewerker.Klachten
Marianne heeft sinds enkele maanden last van vermoeidheid en een zwaar gevoel in haar rechterbovenbuik. Ze merkt ook dat ze onbedoeld wat is aangekomen, ondanks dat haar eetgewoonten hetzelfde zijn gebleven. Marianne ervaart geen geelzucht, maar heeft soms last van misselijkheid.Onderzoek
- Anamnese: Marianne heeft een medische geschiedenis van obesitas en diabetes type 2, waarvoor ze metformine gebruikt. Ze drinkt zelden alcohol en rookt niet. Haar dieet is rijk aan vet en koolhydraten, en ze leidt een zittend leven.
- Fysiek onderzoek: Lichte hepatomegalie (vergrote lever) is palpabel, zonder duidelijke pijn. BMI is 32, wat wijst op ernstige overgewicht (obesitas). Geen tekenen van geelzucht of ascites.
- Laboratoriumonderzoek: Bloedonderzoek toont verhoogde leverenzymen (AST, ALT). Lipidenprofiel toont verhoogde triglyceriden en cholesterol. HbA1c is 7,5%, wat duidt op suboptimale diabetescontrole.
- Beeldvorming: Echografie van de buik toont een vergrote lever met verhoogde echogeniciteit, wat wijst op leververvetting. Geen tekenen van levercirrose of portale hypertensie.
Diagnose
Niet-alcoholische steatohepatitis (NASH), geassocieerd met obesitas en slecht gereguleerde diabetes.Behandeling
- Gewichtsverlies: Marianne wordt geadviseerd om geleidelijk gewicht te verliezen door een combinatie van dieetveranderingen en regelmatige [ARTIKEL=186183]lichaamsbeweging[/ARTIKEL. Doel is een gewichtsverlies van 5-10% van haar huidige gewicht.
- Dieet: Aanbeveling voor een mediterraan dieet rijk aan groenten, fruit, volkoren granen, magere eiwitten en gezonde vetten. Vermijden van verzadigde vetten, toegevoegde suikers en bewerkte voedingsmiddelen.
- Lichaamsbeweging: Marianne wordt aangemoedigd om ten minste 150 minuten per week matige intensiteitsoefeningen te doen, zoals wandelen, fietsen of zwemmen.
Advies
- Diabetesmanagement: Optimaliseren van diabetescontrole door aanpassing van medicatie en regelmatige controle van HbA1c.
- Levergezondheid: Regelmatige follow-up om de leverfunctie te monitoren en de voortgang van leververvetting te evalueren.
- Gezonde levensstijl: Ondersteuning bij het implementeren van duurzame dieet- en bewegingsgewoonten door verwijzing naar een diëtist en een bewegingscoach.