Myelodysplastisch syndroom: Verstoorde productie bloedcellen
 Het myelodysplastisch syndroom (MDS, myelodysplasie) is een groep van beenmergaandoeningen waarbij de productie van bloedcellen in het beenmerg verstoord is door genetische afwijkingen. Dit leidt tot een tekort aan een of meer typen bloedcellen, zoals rode bloedcellen, witte bloedcellen en bloedplaatjes. De symptomen kunnen variëren van mild tot ernstig en kunnen in sommige gevallen zelfs afwezig zijn. Veel voorkomende symptomen zijn infecties, zwakte, bloedingen en blauwe plekken. De behandeling hangt af van het type MDS en de ernst van de symptomen. De vooruitzichten voor patiënten met MDS zijn variabel en afhankelijk van verschillende factoren.
Het myelodysplastisch syndroom (MDS, myelodysplasie) is een groep van beenmergaandoeningen waarbij de productie van bloedcellen in het beenmerg verstoord is door genetische afwijkingen. Dit leidt tot een tekort aan een of meer typen bloedcellen, zoals rode bloedcellen, witte bloedcellen en bloedplaatjes. De symptomen kunnen variëren van mild tot ernstig en kunnen in sommige gevallen zelfs afwezig zijn. Veel voorkomende symptomen zijn infecties, zwakte, bloedingen en blauwe plekken. De behandeling hangt af van het type MDS en de ernst van de symptomen. De vooruitzichten voor patiënten met MDS zijn variabel en afhankelijk van verschillende factoren.- Epidemiologie
- Oorzaken: Verstoorde productie van bloedcellen
- Risicofactoren
- Symptomen
- Tekort aan rode bloedcellen (anemie)
- Tekort aan witte bloedcellen (leukocytopenie)
- Tekort aan bloedplaatjes (trombocytopenie)
- Diagnose en onderzoeken
- Behandeling van het myelodysplastisch syndroom
- Prognose van myelodysplastisch syndroom
- Ondersteuning en leefstijl
- Complicaties: Acute myeloïde leukemie
- Preventie van myelodysplastisch syndroom
- Praktische tips voor het omgaan met myelodysplastisch syndroom
- Regelmatige medische controles
- Levensstijl en voeding
- Misvattingen rond myelodysplastisch syndroom
- MDS is altijd een vorm van kanker
- MDS treft alleen ouderen
- Er bestaan geen behandelmogelijkheden voor MDS
- Alle MDS-patiënten hebben last van ernstige symptomen
- Bloedtransfusies verergeren de ziekte
- MDS leidt onvermijdelijk tot leukemie
Epidemiologie
In Nederland worden jaarlijks ongeveer zevenhonderd nieuwe gevallen van myelodysplastisch syndroom vastgesteld. De aandoening komt het meest voor bij personen ouder dan zestig jaar, hoewel het ook bij jongere mensen kan voorkomen. Mannen hebben een iets hoger risico om MDS te ontwikkelen dan vrouwen.Oorzaken: Verstoorde productie van bloedcellen
Het beenmerg is verantwoordelijk voor de productie van de drie hoofdtypen bloedcellen: rode bloedcellen, witte bloedcellen en bloedplaatjes. Bij MDS veroorzaakt een genetische afwijking in de beenmergcellen de productie van abnormale en onrijpe bloedcellen. Deze misvormde cellen sterven vaak vroegtijdig af in het beenmerg, wat resulteert in een tekort aan gezonde bloedcellen.- Een tekort aan rode bloedcellen leidt tot ‘anemie’ (bloedarmoede).
- Onvoldoende witte bloedcellen veroorzaakt ‘leukocytopenie’.
- Een tekort aan bloedplaatjes wordt aangeduid als ‘trombocytopenie’.
- Wanneer alle soorten bloedcellen onvoldoende aanwezig zijn, is er sprake van pancytopenie.
 De blootstelling aan tabaksrook is een risicofactor / Bron: Geralt, Pixabay
De blootstelling aan tabaksrook is een risicofactor / Bron: Geralt, PixabayRisicofactoren
De precieze oorzaak van de verstoring in de productie van bloedcellen is vaak onbekend. Er zijn echter verschillende risicofactoren die de kans op het ontwikkelen van MDS kunnen verhogen:- Blootstelling aan bepaalde chemicaliën, zoals pesticiden, tabaksrook (roken), of benzeen (langdurige blootstelling op hoge niveaus).
- Blootstelling aan zware metalen, zoals kwik (kwikvergiftiging) of lood (loodvergiftiging).
- Eerdere kankerbehandelingen met chemotherapie of radiotherapie.
- Hepatitis (leverontsteking).
- Stamcel- of beenmergtransplantaties.
Symptomen
MDS ontwikkelt zich vaak langzaam, waardoor veel patiënten in de vroege stadia geen symptomen ervaren. Wanneer de symptomen wel optreden, kunnen ze variëren afhankelijk van het type bloedcellen dat tekortschiet:Tekort aan rode bloedcellen (anemie)
Bij een tekort aan rode bloedcellen kunnen symptomen optreden zoals bleekheid, duizeligheid, hartkloppingen, pijn op de borst, een gebrek aan energie, hoofdpijn, zwakte, kortademigheid en vermoeidheid.Tekort aan witte bloedcellen (leukocytopenie)
Een tekort aan witte bloedcellen kan leiden tot een verhoogde vatbaarheid voor infecties, zoals urineweginfecties, infecties van de neusholte, huidinfecties, longontstekingen, en andere infecties. Koorts is een veelvoorkomend symptoom bij dergelijke infecties.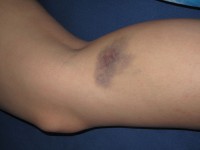 Bloedingen komen vaker voor bij een tekort aan bloedplaatjes / Bron: Dezidor, Wikimedia Commons (CC BY-3.0)
Bloedingen komen vaker voor bij een tekort aan bloedplaatjes / Bron: Dezidor, Wikimedia Commons (CC BY-3.0)Tekort aan bloedplaatjes (trombocytopenie)
Trombocytopenie wordt gekenmerkt door het gemakkelijk krijgen van blauwe plekken of bloedingen. Kleine puntbloedingen, een bloedneus en bloedend tandvlees komen ook vaak voor. Hoewel de bloedplaatjes meestal niet extreem laag zijn, kunnen grotere bloedingen minder vaak voorkomen.Bijkomende symptomen
Bij sommige patiënten kunnen auto-immuunziekten optreden in combinatie met MDS, wat kan leiden tot gewrichts- en huidklachten.
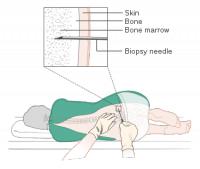 Een beenmergpunctie is noodzakelijk voor de diagnose / Bron: Cancer Research UK, Wikimedia Commons (CC BY-SA-4.0)
Een beenmergpunctie is noodzakelijk voor de diagnose / Bron: Cancer Research UK, Wikimedia Commons (CC BY-SA-4.0)Diagnose en onderzoeken
De diagnose van myelodysplastisch syndroom kan uitdagend zijn, vooral omdat patiënten zich mogelijk niet bewust zijn van hun aandoening. Een bloedonderzoek kan tekorten aan bloedcellen aantonen. Voor een definitieve diagnose voert de arts een beenmergpunctie uit. Tijdens deze procedure wordt het beenmerg microscopisch onderzocht om afwijkingen te identificeren die typerend zijn voor MDS. Een cytogenetisch onderzoek volgt vaak, waarbij de chromosomen in de beenmergcellen worden geanalyseerd op genetische afwijkingen. Deze afwijkingen zijn meestal beperkt tot de beenmergstamcellen en niet aanwezig in andere lichaamscellen. Het kan nodig zijn om het beenmergonderzoek na enkele maanden te herhalen, vooral als de diagnose onzeker blijft of als er complicaties optreden.Behandeling van het myelodysplastisch syndroom
De behandeling van MDS hangt af van de specifieke symptomen en de ernst van de aandoening. Mogelijke behandelopties zijn:- Bloedtransfusies voor patiënten met ernstige bloedarmoede.
- Stamceltransplantatie voor jonge patiënten met ernstige vormen van MDS. Deze behandeling kan langdurige verlichting bieden en zelfs leiden tot een volledig herstel.
- Gebruik van vitamine B6 bij bepaalde vormen van anemie.
- Toediening van groeifactoren zoals EPO (erytropoëtine) en/of G-CSF (granulocyte colony-stimulating factor) om de productie van gezonde bloedcellen te bevorderen. Het gebruik van EPO is controversieel vanwege de hoge kosten en het risico van terugkeer van symptomen na stopzetting van de behandeling.
- Chemotherapie kan worden gebruikt bij bepaalde vormen van MDS.
- Immunotherapie en andere medicamenteuze behandelingen kunnen ook worden overwogen.
- Patiënten wordt aangeraden een gezonde en evenwichtige voeding te volgen, regelmatig te bewegen, en ondersteuning en advies te zoeken om stress te beheersen tijdens de behandeling.
Prognose van myelodysplastisch syndroom
De prognose voor MDS varieert sterk en hangt af van verschillende factoren, waaronder de aanwezigheid van specifieke chromosoomafwijkingen, de leeftijd en algehele gezondheid van de patiënt, het type MDS en de ernst van de symptomen. De vooruitzichten kunnen ook beïnvloed worden door de effectiviteit van de behandeling en de respons op therapieën.Ondersteuning en leefstijl
Naast medische behandelingen kan ondersteuning van naasten en psychologische begeleiding een belangrijke rol spelen in het omgaan met MDS. Patiënten worden aangemoedigd om een gezonde levensstijl aan te houden, waaronder een evenwichtige voeding, regelmatige lichaamsbeweging en het vermijden van risicofactoren zoals roken en blootstelling aan schadelijke chemicaliën.Complicaties: Acute myeloïde leukemie
In sommige gevallen kan MDS overgaan in acute myeloïde leukemie (AML), een agressieve vorm van bloedkanker. Dit komt voor bij ongeveer een derde van de patiënten met bepaalde afwijkingen in de voorlopercellen. Niet alle patiënten met MDS ontwikkelen echter AML.Preventie van myelodysplastisch syndroom
Hoewel er geen specifieke methoden zijn om myelodysplastisch syndroom (MDS) volledig te voorkomen, zijn er enkele algemene richtlijnen en voorzorgsmaatregelen die het risico op het ontwikkelen van MDS kunnen helpen verminderen:- Vermijd blootstelling aan schadelijke chemicaliën: Beperk contact met bekende carcinogenen en toxische stoffen zoals benzeen, pesticiden en zware metalen. Dit kan worden bereikt door het dragen van beschermende kleding en het volgen van veiligheidsvoorschriften bij het werken met gevaarlijke stoffen.
- Stop met roken: Roken is een risicofactor voor verschillende gezondheidsproblemen, waaronder bloedkanker. Het vermijden van tabaksrook kan helpen om het risico op MDS te verminderen.
- Gezonde levensstijl: Een evenwichtig voedingspatroon rijk aan vitamines en mineralen, samen met regelmatige lichaamsbeweging, ondersteunt een gezond immuunsysteem en kan bijdragen aan een beter algeheel welzijn.
- Vroegtijdige opsporing en behandeling van aandoeningen: Regelmatige medische controles en het tijdig behandelen van aandoeningen zoals hepatitis kunnen helpen om risicofactoren voor MDS te beheersen.
- Beperk blootstelling aan ioniserende straling: Vermijd onnodige blootstelling aan straling, zoals bij overmatige medische beeldvorming, tenzij strikt noodzakelijk voor de diagnose of behandeling van een andere aandoening.
- Gebruik van beschermende maatregelen bij chemotherapie: Voor personen die al chemotherapie hebben ondergaan, kan het belangrijk zijn om beschermende maatregelen te nemen tegen blootstelling aan toxische stoffen om secundaire aandoeningen zoals MDS te voorkomen.
Door deze preventieve maatregelen te volgen, kan men de kans op het ontwikkelen van myelodysplastisch syndroom mogelijk verlagen, hoewel niet alle risicofactoren volledig te vermijden zijn.