Peniskanker: symptomen en behandeling kanker aan de penis
 Peniskanker symptomen bestaan uit een slecht genezend zweertje en een zwelling van de penis. Zweertjes of knobbeltjes op de penis die zich vormen bij peniskanker, doen meestal geen pijn. Peniskanker is een zeldzame aandoening die zich meestal in de eikel manifesteert. Het doet zich vrijwel uitsluitend voor bij onbesneden mannen in de leeftijd van 50 tot 80 jaar. Roken is een niet te onderschatten risicofactor. Smegma heeft geen carcinogene eigenschappen. Wel leidt ophoping van smegma tot irritatie en zelfs ontsteking van de voorhuid en glanspenis en deze ontstekingen vergroten vermoedelijk de kans op peniskanker. Behandeling van peniskanker bestaat bij vroegtijdige diagnose uit een penisbesparende behandeling door middel van behandeling met contactlaser. Nabehandeling kan bestaan uit bestraling. De prognose van peniskanker is afhankelijk van het stadium waarin de ziekte wordt vastgesteld.
Peniskanker symptomen bestaan uit een slecht genezend zweertje en een zwelling van de penis. Zweertjes of knobbeltjes op de penis die zich vormen bij peniskanker, doen meestal geen pijn. Peniskanker is een zeldzame aandoening die zich meestal in de eikel manifesteert. Het doet zich vrijwel uitsluitend voor bij onbesneden mannen in de leeftijd van 50 tot 80 jaar. Roken is een niet te onderschatten risicofactor. Smegma heeft geen carcinogene eigenschappen. Wel leidt ophoping van smegma tot irritatie en zelfs ontsteking van de voorhuid en glanspenis en deze ontstekingen vergroten vermoedelijk de kans op peniskanker. Behandeling van peniskanker bestaat bij vroegtijdige diagnose uit een penisbesparende behandeling door middel van behandeling met contactlaser. Nabehandeling kan bestaan uit bestraling. De prognose van peniskanker is afhankelijk van het stadium waarin de ziekte wordt vastgesteld.
- Wat is peniskanker?
- Synoniemen
- Epidemiologie van peniskanker
- Fysiologie en anatomie van de penis: wat je moet weten in relatie tot peniskanker
- Wat gebeurt er precies bij peniskanker?
- Oorzaken en risicofactoren
- Smegma
- Roken
- HPV-infectie
- Risicofactoren en -groepen
- Symptomen van peniskanker
- Slecht genezend zweertje
- Huidveranderingen
- Zwelling
- Onderhuidse knobbels in de liesstreek
- Wanneer de huisarts raadplegen en wanneer direct medische hulp zoeken?
- Wanneer de huisarts raadplegen
- Wanneer direct medische hulp zoeken (alarmsymptomen)
- Onderzoek en diagnose
- Anamnese en lichamelijk onderzoek
- Biopsie
- Beeldvormend onderzoek
- Peniskanker behandeling
- Chirurgie bij peniskanker
- Bestraling als nabehandeling
- Chemotherapie
- Zelfzorg en praktische tips bij herstel van peniskanker
- Blijf alert op symptomen en houd een dagboek bij
- Zorg voor een gezond en evenwichtig dieet
- Zoek emotionele steun bij vrienden, familie of een lotgenotengroep
- Communiceer open met je partner over seksuele en emotionele uitdagingen
- Plan tijdig rustmomenten om je lichaam te laten herstellen
- Blijf goed gehydrateerd om je lichaam optimaal te ondersteunen
- Informeer jezelf via betrouwbare bronnen
- Zorg voor een positieve mindset door mindfulness of ontspanningstechnieken
- Noteer vragen en zorgen voor medische afspraken om niets te vergeten
- Vermijd overbelasting en zware fysieke inspanning tijdens herstel
- Onderschat je gezondheid niet
- Begrijp dat herstel tijd kost
- Prognose van peniskanker: overlevingskansen
- Complicaties van kanker aan de penis
- Preventie van peniskanker: alle maatregelen op een rij
Wat is peniskanker?
Hij had het jarenlang niet zien aankomen, die kleine irritatie op zijn eikel. Ooit begon het als een onschuldige rode plek, een beetje jeukend en wat gevoelig. Het leek niet zo ernstig, zeker niet iets om zich zorgen over te maken. Maar maanden gingen voorbij, en de plek werd steeds hardnekkiger, veranderde langzaam van vorm en kleur. Op een dag besloot hij toch naar de dokter te gaan, zich afvragend waarom die ene plek nooit wilde genezen.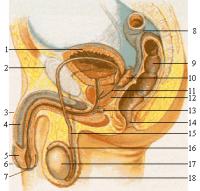 Anatomie van de mannelijke geslachtsorganen:
Anatomie van de mannelijke geslachtsorganen:1. urineblaas, 2. schaambeen, 3. penis, 4. zwellichaam, 5. eikel, 6. voorhuid, 7. urinebuis, 8. dikke darm, 9. endeldarm, 10. zaadblaas, 11. zaadleider, 12. prostaat, 13. Cowperse klier, 14. anus, 15. zaadleider, 16. bijbal, 17. teelbal, 18. scrotum / Bron: Elf Sternberg, Wikimedia Commons (CC BY-SA-3.0)
Een pijnlijke of zere plek op de penis kan in sommige gevallen wijzen op peniskanker, vooral als die plek niet vanzelf verdwijnt of zich zelfs uitbreidt. Daarom is het ontzettend belangrijk om bij het ontdekken van een dergelijke plek zo snel mogelijk contact op te nemen met de huisarts. Hoe eerder de diagnose gesteld wordt, hoe groter de kans op een succesvolle behandeling.
Peniskanker komt gelukkig niet heel vaak voor, maar de impact ervan is groot. De meeste mannen schrikken al bij de gedachte om hun huisarts te bezoeken vanwege een intieme klacht, en toch is die stap van levensbelang. De symptomen van peniskanker zijn niet altijd direct duidelijk; het kan gaan om een langdurige rode vlek, een verdikking van de huid, een wratachtige zwelling of zelfs veranderingen in de kleur en textuur van de eikel. In sommige gevallen ontstaat er een zweer of een bloedende plek die maar niet wil genezen.
Peniskanker groeit vaak langzaam, maar kan zonder behandeling agressiever worden. De ziekte verspreidt zich dan naar de nabijgelegen lymfeklieren, wat de behandeling moeilijker en intensiever maakt. Daarom is vroege herkenning cruciaal. Zelfs als de symptomen niet ernstig lijken, kunnen ze dat wel worden. Gelukkig zijn er behandelingen beschikbaar die, mits op tijd gestart, vaak een goede prognose bieden.
Dus, ook al voelt het misschien wat ongemakkelijk: als er iets vreemds aan de penis opduikt, blijf er dan niet mee rondlopen. Schaamte is begrijpelijk, maar je gezondheid is zoveel belangrijker. Het kan een bezoek zijn dat je leven redt.
Synoniemen
De medische term voor peniskanker is peniscarcinoom, ook wel maligne penistumor genoemd.Epidemiologie van peniskanker
De incidentie van peniskanker is 1 op 100.000 in Nederland. Het komt het meest voor bij mannen in de leeftijd van 50 tot 80 jaar. Peniskanker komt vrijwel niet voor bij mannen die besneden zijn, dus bij wie de voorhuid is verwijderd. Deze ingreep wordt circumcisie genoemd. Peniskanker komt vooral voor bij mannen bij wie de voorhuid niet kan worden teruggeschoven, een aandoening die fimosis wordt genoemd. Dit komt doordat de eikel niet goed schoon kan worden gehouden, waardoor smegma zich ophoopt onder de voorhuid.Smegma en peniskanker
Smegma is een mix van huid- en talgafscheiding en vocht dat zich onder de voorhuid van de penis kan ophopen. Hoewel smegma zelf geen kankerverwekkende eigenschappen heeft, kan het leiden tot irritatie en ontstekingen van de voorhuid en glanspenis. Vermoedelijk verhogen deze ontstekingen het risico op peniskanker.
Verschillen tussen vroeger en nu
Vroeger werd peniskanker vaker geconstateerd dan nu. Dit kan onder andere te maken hebben met betere hygiënische omstandigheden en de toename van het aantal mannen dat besneden is. Besnijdenis vermindert de kans op het ontwikkelen van peniskanker aanzienlijk, doordat het risico op smegmaophoping en chronische ontstekingen lager is.
Peniskanker in Nederland en de overzeese gebiedsdelen
De incidentie van peniskanker is in Nederland relatief laag, maar in sommige overzeese gebiedsdelen, zoals Aruba, Curaçao en Suriname, komt het vaker voor. Dit heeft waarschijnlijk te maken met verschillen in hygiënepraktijken, de lagere mate van besnijdenis en beperkte toegang tot medische zorg. Culturele gewoonten, zoals minder nadruk op persoonlijke hygiëne en een lagere besnijdingsgraad, kunnen bijdragen aan een verhoogd risico op peniskanker in deze gebieden. Ook aandoeningen zoals fimosis komen vaker voor vanwege beperkte toegang tot gezondheidszorg, wat het risico op peniskanker verder kan verhogen.
Mannen die seks hebben met mannen (MSM)
Ook mannen die seks hebben met mannen (MSM) lopen een verhoogd risico op peniskanker, met name als er sprake is van een verminderde hygiëne of ontstekingen. Bij MSM kunnen chronische infecties, waaronder seksueel overdraagbare aandoeningen (SOA's), een rol spelen in het ontstaan van peniskanker. Daarom is het belangrijk voor MSM om extra aandacht te besteden aan goede hygiëne en regelmatige medische controles.
Fysiologie en anatomie van de penis: wat je moet weten in relatie tot peniskanker
De penis is niet alleen een geslachtsorgaan, maar ook een complex stukje anatomie dat essentieel is voor voortplanting, urineren en seksuele beleving. Laten we eens dieper duiken in de fysiologie en anatomie van de penis en bekijken hoe deze functies samenhangen met peniskanker. Geen zorgen, we houden het vlot en eenvoudig, zonder dat we de belangrijkste details overslaan.De anatomie van de penis: van wortel tot top
De penis bestaat uit drie belangrijke delen: de wortel (basis), de schacht (middenstuk) en de eikel (top). Deze delen werken samen om seksuele opwinding, erectie en ejaculatie mogelijk te maken. Laten we elk van deze delen eens bekijken:
- Wortel (Radix Penis): De wortel van de penis is het deel dat zich in het bekken bevindt en is stevig verankerd aan de bekkenbodemspieren. Hier begint de erectie, omdat de wortel gevuld is met bloedvaten die bloed naar de rest van de penis pompen.
- Schacht (Corpus Penis): De schacht van de penis bevat drie cilindervormige structuren die essentieel zijn voor een erectie: twee corpora cavernosa en een corpus spongiosum. De corpora cavernosa zijn gevuld met sponsachtig weefsel dat zich vult met bloed tijdens een erectie. Het corpus spongiosum bevindt zich onder de corpora cavernosa en bevat de plasbuis, waardoor zowel urine als sperma kan worden uitgescheiden.
- Eikel (Glans Penis): De eikel is de top van de penis en is bedekt met een dunne huidlaag die rijk is aan zenuwuiteinden. Deze zenuwen zijn erg gevoelig en spelen een belangrijke rol in seksuele stimulatie en genot. Bij onbesneden mannen is de eikel bedekt door de voorhuid, een huidplooi die over de eikel kan worden teruggetrokken.
De rol van de voorhuid
De voorhuid, of preputium, is een huidplooi die de eikel bedekt en beschermt. Bij onbesneden mannen is de voorhuid flexibel en kan hij over de eikel heen en weer schuiven. Dit heeft verschillende functies: het beschermt de eikel, houdt deze vochtig en biedt bescherming tegen wrijving. Maar er zijn ook nadelen. Onder de voorhuid kan smegma zich ophopen, een substantie van dode huidcellen, talg en vocht. Hoewel smegma op zich niet schadelijk is, kan een ophoping ervan leiden tot ontstekingen zoals balanitis. Chronische ontstekingen door ophoping van smegma verhogen mogelijk het risico op peniskanker.
Wat gebeurt er tijdens een erectie?
Een erectie is het resultaat van een complexe interactie tussen zenuwen, bloedvaten, hormonen en psychologische factoren. Bij seksuele opwinding geven de zenuwen in de penis signalen af die de bloedvaten laten uitzetten. Hierdoor stroomt er meer bloed naar de corpora cavernosa, waardoor de penis stijf wordt. De druk in de corpora cavernosa neemt toe en sluit de aders af, zodat het bloed niet kan wegstromen. Dit zorgt ervoor dat de penis in erectie blijft. Na de ejaculatie of wanneer de opwinding afneemt, ontspannen de bloedvaten zich en stroomt het bloed terug, waardoor de erectie verdwijnt.
Peniskanker en de anatomie van de penis
Peniskanker ontstaat meestal in de huid van de penis, met name op de eikel of de voorhuid. Het komt veel minder vaak voor dat peniskanker dieper in de structuren van de penis doordringt, zoals in de corpora cavernosa of het corpus spongiosum. De aanwezigheid van de voorhuid speelt een belangrijke rol in het ontstaan van peniskanker, vooral bij mannen die niet besneden zijn. Bij onbesneden mannen is de kans op het ontwikkelen van peniskanker 3 tot 5 keer hoger dan bij besneden mannen. Dit komt doordat de voorhuid een omgeving kan creëren waar smegma zich ophoopt en chronische irritatie veroorzaakt, wat het risico op kwaadaardige veranderingen vergroot.
Risicofactoren en hoe de anatomie een rol speelt
Bepaalde anatomische factoren kunnen het risico op peniskanker verhogen:
- Fimosis: Dit is een aandoening waarbij de voorhuid niet kan worden teruggetrokken over de eikel. Hierdoor wordt het moeilijk om de eikel goed schoon te houden, wat kan leiden tot chronische ontstekingen en een verhoogd risico op peniskanker.
- Smegma: Zoals eerder genoemd, kan de ophoping van smegma onder de voorhuid leiden tot irritaties en ontstekingen die uiteindelijk het risico op peniskanker kunnen vergroten.
- HPV-infectie: Het humaan papillomavirus (HPV) kan de huidcellen van de penis infecteren en veranderen, wat kan leiden tot kanker. Vooral de hoogrisico-subtypen, zoals HPV-16 en HPV-18, worden vaak geassocieerd met peniskanker.
Het belang van hygiëne en besnijdenis
Besnijdenis speelt een belangrijke rol in de preventie van peniskanker. Door de voorhuid te verwijderen, wordt de kans op ophoping van smegma en chronische ontstekingen verminderd. Uit verschillende studies blijkt dat besneden mannen aanzienlijk minder risico lopen op peniskanker. Daarnaast is hygiëne essentieel voor zowel besneden als onbesneden mannen. Het regelmatig schoonmaken van de penis, met name de eikel en de voorhuid, helpt om ontstekingen en het risico op peniskanker te verminderen.
Wat gebeurt er precies bij peniskanker?
Peniskanker. Het klinkt niet alleen akelig, het ís ook een heftige diagnose. Maar hoe ontstaat het nou precies? Waarom worden gezonde cellen in dat gevoelige gebied ineens ontspoorde rouwdouwers? Laten we een duik nemen in de fascinerende (en soms bizarre) wereld van cellen, DNA en lichaamsprocessen.De basis: hoe je cellen normaal werken
Stel je voor: je lichaam is een stad, en je cellen zijn de inwoners. Ze hebben allemaal een taak, houden zich aan de regels en repareren zichzelf netjes als er iets misgaat. In je penis gebeurt dat natuurlijk ook. De huid, het slijmvlies en diepere lagen zijn constant bezig om gezond te blijven. Dat regelen ze door zich te delen, oude cellen te vervangen en nieuwe cellen te laten groeien.
Maar dan... BAM! Een foutje in het DNA. Je kunt het zien als een foute code in een softwareprogramma. Normaal lossen je cellen dat soort bugs zelf op. Maar soms glipt er eentje doorheen. En als die cel zich vervolgens gaat delen? Dan begint het gezeur. Het resultaat: een ongecontroleerde groei van cellen die zich niet meer aan de regels houden.
Van foutje naar tumor: hoe peniskanker groeit
Het begint vaak klein, bijna onzichtbaar. Een cel in de buitenste huidlaag (de epidermis) raakt beschadigd. Dit kan gebeuren door allerlei triggers, zoals een HPV-infectie (ja, dat virus dat je ook met baarmoederhalskanker associeert), langdurige irritatie, of een slechte hygiëne. Cellen die normaal netjes hun plek kennen, worden een beetje rebels. Ze beginnen zich op te stapelen, en voilà: een afwijking in het weefsel.
Deze kwaadaardige cellen hebben geen rem meer. Ze vermenigvuldigen zich razendsnel en vallen omliggend weefsel aan, alsof ze een soort territoriumdrift hebben. Maar wat ze nóg enger maakt, is dat ze door bloedvaten en lymfekanalen kunnen reizen. Hierdoor kunnen ze uitzaaien naar andere delen van je lichaam, zoals je lymfeklieren.
Waarom sommige cellen ontsporen: de risicofactoren
Je vraagt je misschien af: "Waarom raakt mijn DNA beschadigd?" Goede vraag! Er zijn een paar boosdoeners die we kennen:
 Roken is een risicofactor voor het krijgen van peniskanker / Bron: WerbeFabrik, Pixabay
Roken is een risicofactor voor het krijgen van peniskanker / Bron: WerbeFabrik, Pixabay- HPV-infectie: Dit virus richt schade aan in je cellen. Vooral HPV-typen 16 en 18 zijn beruchte pestkoppen.
- Slechte hygiëne: Vooral bij mannen die niet besneden zijn, kan smegma zich ophopen onder de voorhuid. Dat spul kan irritatie en ontstekingen veroorzaken.
- Roken: Ja, het tast niet alleen je longen aan. Tabaksrook bevat stoffen die direct schade aan je DNA toebrengen.
- Langdurige ontstekingen: Chronische irritatie of ontstekingen door bijvoorbeeld een vernauwde voorhuid (phimosis) kunnen het risico verhogen.
De rol van genen en eiwitten
Oke, we gaan even technisch worden, maar blijf bij me. In je cellen zijn genen zoals p53 en Rb de politieagenten van je DNA. Ze houden de boel in de gaten en grijpen in als er iets misgaat. Maar bij peniskanker zien we vaak dat deze genen zelf zijn uitgeschakeld. Zonder politie in de buurt kunnen de kwaadaardige cellen vrij spel krijgen.
Daarnaast spelen eiwitten zoals EGFR een rol. Dit eiwit stuurt normale groeisignalen door. Maar als het hyperactief wordt, blijven de cellen groeien, alsof ze continu een groen licht krijgen.
Waarom is dit belangrijk om te weten?
Nou, kennis is macht, toch? Door te begrijpen hoe peniskanker ontstaat, kunnen we betere behandelingen ontwikkelen. Veel therapieën richten zich nu al op het herstellen van die ontspoorde signalen. Denk aan medicijnen die specifieke eiwitten blokkeren of immuuntherapie die je eigen afweersysteem helpt om de kankercellen aan te vallen.
Tot slot: het belang van preventie
Je kunt veel doen om het risico op peniskanker te verkleinen. Vaccinatie tegen HPV is bijvoorbeeld een gamechanger. Ook een goede hygiëne en stoppen met roken kunnen een wereld van verschil maken. En ja, als je ooit iets vreemds opmerkt (zoals een wondje dat niet geneest of een verdikking), laat het checken. Liever een keer te veel naar de dokter dan te weinig.
Dus, nu weet je wat er gebeurt als een cel in de war raakt. Fascinerend, maar vooral een goede reminder om je lichaam in de gaten te houden en lief voor jezelf te zijn. Want echt, je gezondheid is je grootste goed.
Oorzaken en risicofactoren
De precieze oorzaak van peniskanker is niet bekend, maar er wel zijn enkele factoren die het ontstaan ervan vergroten.Smegma
Wanneer smegma niet regelmatig wordt verwijderd, vergroot dit de kans op balanitis (ontsteking van de eikel of glanspenis). Mogelijkerwijs wordt door zo'n ontsteking het risico op het ontstaan van peniskanker groter. Het in acht nemen van een goede hygiëne is belangrijk in het voorkomen van peniskanker. Een goede hygiëne leidt duidelijk tot vermindering van het aantal gevallen peniskanker. Het schoonmaken van de eikel en de voorhuid kan het beste onder de douche gebeuren met schoon water. Roken is een risicofactor voor peniskanker / Bron: Geralt, Pixabay
Roken is een risicofactor voor peniskanker / Bron: Geralt, PixabayRoken
Roken is ook een risicofactor. Chemische stoffen in tabak beschadigen cellen in de penis, waardoor het risico op het krijgen van kanker door beschadigingen in het DNA toeneemt.HPV-infectie
Voorts verhoogt infectie met het humane papilloma virus (HPV) de kans op deze kankersoort. In 27-71% van de gevallen wordt een verband gevonden met een HPV-infectie, meestal betreft het de hoogrisico-subtypen HPV-16 of -18.¹Risicofactoren en -groepen
Peniskanker is een zeldzame aandoening, maar sommige mannen lopen een verhoogd risico door bepaalde factoren of omstandigheden. Hieronder bespreken we de belangrijkste risicofactoren en risicogroepen, inclusief enkele cijfers en interessante weetjes.Smegma en hygiëne
Smegma is een substantie van dode huidcellen, talg en vocht die zich onder de voorhuid kan ophopen. Hoewel smegma zelf niet kankerverwekkend is, kan het leiden tot ontstekingen zoals balanitis, die mogelijk bijdragen aan het ontstaan van peniskanker. Goede hygiëne is dan ook essentieel. Studies tonen aan dat mannen die onvoldoende hygiëne in acht nemen, een significant hoger risico hebben op peniskanker. Wist je dat goede persoonlijke hygiëne het risico op peniskanker met wel 70% kan verlagen?
Roken
Roken is een bekende risicofactor voor veel soorten kanker, inclusief peniskanker. Chemische stoffen in tabak beschadigen het DNA van de cellen in de penis, waardoor het risico op kanker toeneemt. Roken kan het risico op peniskanker met een factor drie verhogen. Rokers hebben aanzienlijk meer kans op peniskanker dan niet-rokers. Stoppen met roken vermindert dit risico geleidelijk, maar het duurt jaren voordat het risico op het niveau van een niet-roker ligt.
Humaan papillomavirus (HPV)
Het humaan papillomavirus (HPV) is een seksueel overdraagbaar virus dat in veel gevallen wordt geassocieerd met peniskanker. Vooral de hoogrisico-subtypen HPV-16 en HPV-18 zijn betrokken bij de ontwikkeling van peniskanker. In 27% tot 71% van de peniskankergevallen wordt een verband gevonden met een HPV-infectie. Vaccinatie tegen HPV kan helpen om dit risico te verlagen, en wordt aanbevolen voor zowel mannen als vrouwen om het aantal gevallen van HPV-gerelateerde kankers terug te dringen.
Fimosis
Fimosis, het niet kunnen terugtrekken van de voorhuid over de eikel, is een belangrijke risicofactor. Doordat de eikel moeilijk schoon te houden is, kan smegma zich ophopen en kunnen ontstekingen optreden. Dit kan uiteindelijk leiden tot een verhoogd risico op peniskanker. Besnijdenis op jonge leeftijd kan dit risico aanzienlijk verlagen, omdat het de ophoping van smegma en chronische ontstekingen voorkomt.
Leeftijd
Peniskanker komt voornamelijk voor bij oudere mannen, meestal tussen de 50 en 80 jaar. Naarmate mannen ouder worden, nemen de risicofactoren zoals chronische ontstekingen en blootstelling aan kankerverwekkende stoffen toe, waardoor de kans op peniskanker stijgt. Ongeveer 80% van de gevallen van peniskanker komt voor bij mannen boven de 50 jaar.
Mannen die seks hebben met mannen (MSM)
Mannen die seks hebben met mannen (MSM) vormen ook een risicogroep voor peniskanker. Deze groep heeft een verhoogde kans op het oplopen van HPV, vooral door seksuele praktijken waarbij de huid-huidcontacten intensiever kunnen zijn. Andere factoren zoals roken, slechte hygiëne, meerdere seksuele partners en anale seks dragen ook bij aan het verhoogde risico voor MSM. MSM lopen daardoor een verhoogd risico op peniskanker, vooral als er sprake is van meerdere partners of onvoldoende condoomgebruik. Regelmatige screening en goede hygiëne zijn voor deze groep van groot belang.
Onbesneden mannen
Onbesneden mannen hebben een 3 tot 5 keer hoger risico op peniskanker in vergelijking met besneden mannen. Dit komt doordat smegma zich makkelijker ophoopt onder de voorhuid, wat kan leiden tot chronische irritaties en ontstekingen. Studies tonen aan dat smegmaophoping en chronische ontstekingen de kans op peniskanker aanzienlijk vergroten. Besnijdenis, vooral op jonge leeftijd, verlaagt dit risico sterk doordat het de mogelijkheid van smegmaophoping vermindert.
Seksuele geschiedenis
Mannen die op jonge leeftijd beginnen met seksuele activiteit of veel wisselende partners hebben, lopen meer risico op peniskanker, voornamelijk door de verhoogde kans op HPV-infecties. Het gebruik van condooms kan helpen om het risico op een HPV-infectie en daarmee peniskanker te verlagen. Interessant weetje: mannen met meer dan tien seksuele partners hebben twee keer zoveel kans op een HPV-infectie in vergelijking met mannen met minder seksuele partners.
Symptomen van peniskanker
Slecht genezend zweertje
De helft van de patiënten heeft een zwelling van de penis en een derde heeft een slecht genezende zweer of ulcus. Door fimosis of voorhuidsvernauwing kan het echter aan het zicht zijn onttrokken. In dat geval heeft de persoon vaak klachten in de vorm van bloederige afscheiding en pijn. Als de kanker is doorgegroeid, kunnen er klachten bij het plassen of urineren ontstaan (mictieklachten). Ook kunnen de lymfeklieren in één of beide liezen vergroot zijn. Een uitstrijkje zal moeten uitwijzen of er sprake is van kanker of dat er een infectie in het spel is.Huidveranderingen
Meestal is het eerste teken van peniskanker een verandering in de huid van de penis, vaak op de eikel of op de voorhuid (bij onbesneden mannen), maar het kan ook elders op de penis voorkomen. Mogelijke symptomen zijn:- Een deel van de huid wordt dikker en/of verandert van kleur;
- Een bultje op de penis;
- Een (pijnlijk) zweertje die kan bloeden;
- Roodachtige, fluweelzachte huiduitslag;
- Kleine, korstige verhevenheden;
- Platte, blauw-bruine gezwellen; en/of
- Stinkende afscheiding onder de voorhuid.
Zweertjes of knobbeltjes die zich vormen bij peniskanker, doen meestal geen pijn. Het is belangrijk een arts te raadplegen bij elke vorm van nieuwgroei of andere afwijkingen op je penis, ook al is het niet pijnlijk.
Zwelling
Zwelling op het einde van de penis, vooral wanneer de voorhuid vernauwd is, is een ander symptoom van peniskanker die kan optreden.Onderhuidse knobbels in de liesstreek
Als de kanker zich verspreidt, reist het vaakst langs de lokale lymfeklieren in de lies. De lymfeklieren in de lies kunnen opzwellen. Als ze zijn gezwollen, kunnen de lymfeknopen worden gevoeld als bultjes onder de huid. Gezwollen lymfeklieren betekent echter niet per se dat kanker zich heeft verspreid. Lymfeklieren zwellen vaak op als reactie op een infectie. De huid in en rond de peniskanker kan geïnfecteerd raken, wat kan leiden tot zwelling van de nabijgelegen lymfeklieren, zelfs als de kanker niet is uitgezaaid.Wanneer de huisarts raadplegen en wanneer direct medische hulp zoeken?
Het is belangrijk om alert te zijn op veranderingen aan de penis, zeker als deze veranderingen aanhouden of verergeren. Hieronder lees je wanneer je een huisarts moet raadplegen en wanneer directe medische hulp nodig is vanwege alarmsymptomen.Wanneer de huisarts raadplegen
Het is alleszins verstandig om een afspraak te maken met de huisarts bij de volgende symptomen:- Een pijnlijke of zere plek op de penis die langer dan twee weken blijft bestaan.
- Een knobbel, wratachtige zwelling of verdikking op de penis.
- Verkleuring van de huid van de penis, zoals rode of witte vlekken.
- Een zweer of een plek die bloedt en niet geneest.
- Afscheiding of vocht onder de voorhuid zonder duidelijke oorzaak.
- Moeite om de voorhuid terug te trekken (fimosis).
Deze symptomen kunnen wijzen op een infectie, een huidprobleem of, in sommige gevallen, op peniskanker. Vroegtijdige diagnose vergroot de kans op een succesvolle behandeling.
Wanneer direct medische hulp zoeken (alarmsymptomen)
Directe medische hulp is nodig bij de volgende alarmsymptomen:- Hevige pijn of zwelling van de penis, vooral als dit plotseling is ontstaan.
- Koorts in combinatie met een pijnlijke of ontstoken penis, wat kan wijzen op een ernstige infectie.
- Plotselinge verandering in de grootte van een zwelling of knobbel op de penis.
- Bloeding die niet stopt of ernstige afscheiding met een onaangename geur.
- Problemen met plassen, zoals moeite met starten, pijn bij het plassen of een zwakke straal.
Deze symptomen kunnen wijzen op een acute infectie of een andere ernstige aandoening waarvoor directe medische interventie noodzakelijk is. Wacht niet af en zoek onmiddellijk medische hulp bij deze verschijnselen.
Hieronder volgen twee casussen die laten zien wanneer medische hulp noodzakelijk kan zijn:
Casus 1: Langdurige rode vlek
Peter (55 jaar) merkt een rode vlek op zijn eikel die na drie weken niet verdwijnt. De plek begint ook gevoelig te worden en hij heeft lichte pijn bij aanraking. Peter besluit naar de huisarts te gaan, waar hem wordt verteld dat hij mogelijk een infectie heeft die behandeld moet worden. Dankzij de vroege diagnose en behandeling blijft de situatie onder controle en krijgt hij geen verdere complicaties.
Casus 2: Plotselinge zwelling en pijn
Johan (47 jaar) krijgt plotseling hevige pijn in zijn penis na seksuele activiteit. Zijn penis zwelt snel op en hij krijgt last van koorts. Johan besluit niet af te wachten en gaat direct naar de spoedeisende hulp. De artsen constateren een acute ontsteking waarvoor direct antibiotica nodig is. Door snel te handelen, kan Johan ernstige complicaties voorkomen.
Onderzoek en diagnose
In grofweg 95% van de gevallen gaat het bij peniskanker om een plaveiselcelcarcinoom, welke uitgaat van de huid van de voorhuid (het preputium), de eikel (glans penis) of de sulcus coronarius (het gebied van de penis meteen achter de eikelrand op de overgang naar de stam van de penis).Anamnese en lichamelijk onderzoek
De arts stelt gerichte vragen over je klachten en neemt je medische voorgeschiedenis in ogenschouw. De arts zal ook het genitale gebied zorgvuldig onderzoeken op mogelijke tekenen van peniskanker of andere gezondheidsproblemen. Hij kijkt naar afwijkingen van de huid, zweertjes en andere verdachte plekken. De arts kan tevens de lymfeklieren in de liesstreek bekijken bevoelen en om te zien of ze zijn gezwollen. Bij vermoeden van peniskanker, is biopsie en soms ook beeldvormend onderzoek nodig.Biopsie
De diagnose wordt gesteld op basis van een biopsie, waarbij een stukje weefsel wordt weggenomen en microscopisch wordt onderzocht. Hierbij kan ook een voorstadium van kanker, een premaligne afwijking genoemd, worden vastgesteld. Ook kunnen andere huidafwijkingen worden uitgesloten, zoals lichen sclerosus. Dit is een chronische ontsteking van de huid, waarbij er grijsachtige witte vlekken of vlekjes op het einde van de penis of de voorhuid ontstaan. Bij opgezwollen lymfeklieren in de lies, zal tevens een lymfklierbiopsie worden uitgevoerd. CT-scan bij peniskanker / Bron: IStock.com/Pavel Losevsky
CT-scan bij peniskanker / Bron: IStock.com/Pavel LosevskyBeeldvormend onderzoek
Beeldvormend onderzoek kan bestaan uit computertomografie (CT-scan) of magnetic resonance imaging (MRI-scan).Peniskanker behandeling
Een operatie is meestal de eerste stap bij het behandelen van peniskanker. Als de diagnose vroegtijdig is gesteld, dan kan ingezet worden op een penisbesparende behandeling door middel van behandeling met contactlaser. De kans dat de kanker terugkeert is in deze gevallen circa 15%. Ook na vele jaren kan de kanker terugkeren. Langdurige follow-up is derhalve geboden. Bij ernstige gevallen is een penisbesparende behandeling niet verantwoord vanwege het grote risico op recidief of op uitzaaiing en zal men overgaan op operatief ingrijpen, hetgeen wil zeggen dat de penis gedeeltelijk of geheel wordt geamputeerd.Chirurgie bij peniskanker
ReconstructieIn de meeste gevallen kan het verwijderde deel van de penis gereconstrueerd worden met behulp van bijvoorbeeld een huidtransplantaat. Op deze manier probeert de chirurg de negatieve gevolgen zoveel mogelijk te beperken. De plas- en seksuele functies kunnen behouden blijven. Als de tumor te groot is, is een penis-sparende operatie helaas niet mogelijk en kan het nodig zijn om de hele penis te verwijderen.
Schildwachtklierprocedure
Voorafgaand aan de operatie kan een schildwachtklierprocedure worden uitgevoerd. Dit helpt bij het opsporen van (minimale) uitzaaiingen in de lymfeklieren. Als er uitzaaiingen worden gevonden in de schildwachtklier of als er al sprake is van uitzaaiingen, kan een lymfeklieroperatie in de lies en soms in het bekken noodzakelijk zijn. Bij deze operatie worden alle lymfeklieren, inclusief de aangetaste lymfeklieren, verwijderd.
Lymfeklieroperatie
Als er uitzaaiingen worden gevonden in een lymfeklier in de lies, wordt meestal een aanvullende lymfeklieroperatie in de lies en soms in het bekken aanbevolen, omdat er vaak meerdere uitzaaiingen aanwezig zijn. Tijdens deze operatie worden alle lymfeklieren in het betreffende gebied chirurgisch verwijderd. In sommige gevallen kan dit worden gedaan met behulp van een operatierobot. Na de operatie plaatst de uroloog meestal een tijdelijke drain om wondvocht en lymfevocht direct na de operatie af te voeren. Deze drain wordt meestal na enkele dagen verwijderd.
Opnameduur en controle
Na de operatie aan de penis en de schildwachtklierprocedure verblijf je meestal slechts één nacht in het ziekenhuis en kun je de volgende dag alweer naar huis. Na een lymfeklieroperatie is de opname meestal drie dagen. Je krijgt afspraken voor de resultaten van het verwijderde weefsel en voor controle van de operatiewond. Ook na de operatie zullen er regelmatige controles plaatsvinden om te controleren of de kanker niet terugkomt.
 Nabehandeling van peniskanker met radiotherapie (bestraling) / Bron: Adriaticfoto/Shutterstock.com
Nabehandeling van peniskanker met radiotherapie (bestraling) / Bron: Adriaticfoto/Shutterstock.comBestraling als nabehandeling
Na een operatie kan bestraling op de liezen worden gegeven als aanvullende behandeling, teneinde de kans op uitzaaiingen te verminderen of kleine uitzaaiingen in de lymfeklieren te vernietigen. Nabehandeling met radiotherapie (bestraling) kan de kans op terugkeer verminderen, doch het heeft vaak als nadelig effect oedeem (= de aanwezigheid van vocht) van benen en onderbuik).Chemotherapie
Soms wordt vóór de operatie chemotherapie gegeven om de tumor te verkleinen, zodat de chirurg deze beter kan verwijderen. Chemotherapie kan ook worden ingezet wanneer genezing niet meer mogelijk is, bijvoorbeeld bij uitzaaiingen buiten de liesklieren. In dat geval is de behandeling palliatief en gericht op het verminderen van de klachten en het verbeteren van de kwaliteit van leven.Zelfzorg en praktische tips bij herstel van peniskanker
Een diagnose als peniskanker kan je wereld even flink op zijn kop zetten. Het voelt alsof je ineens in een onbekende achtbaan zit, zonder handleiding. Maar weet je wat? Jij hebt meer invloed op je herstel dan je misschien denkt. Zelfzorg is geen luxe; het is een must. Het is de motor achter jouw herstelproces, een anker in tijden van onzekerheid, en een manier om niet alleen fysiek, maar ook mentaal sterker te worden.Stel je voor: je werkt actief aan je eigen welzijn, van kleine veranderingen in je dagelijkse routine tot het bewust luisteren naar wat je lichaam nodig heeft. Denk aan de kracht van een gebalanceerd dieet, subtiele beweging en rustmomenten. Zelfzorg gaat niet alleen over wat je doet, maar ook over hoe je naar jezelf kijkt. Het draait om keuzes maken die bij jóu passen, op een manier die haalbaar en ondersteunend voelt.
In dit artikel ontdek je twaalf praktische tips om zelf aan de slag te gaan. Geen ingewikkelde to-do’s, maar haalbare maatregelen die je direct kunt inzetten. Of je nu zoekt naar meer rust, betere voeding, of gewoon manieren om grip te houden op de situatie: met deze zelfzorgmaatregelen geef je je lichaam en geest wat ze nodig hebben om sterker uit deze periode te komen. Jij staat aan het roer, en dit is jouw moment om vooruit te kijken!
Blijf alert op symptomen en houd een dagboek bij
Je lichaam is je beste gids. Stel je voor dat je Jan bent, een sportieve veertiger die plotseling een ongewone zwelling ontdekte. Hij dacht: "Ach, zal wel niks zijn." Maar drie maanden later bleek het iets serieus. Als hij eerder een dagboek had bijgehouden, had hij veranderingen sneller opgemerkt en tijdig actie ondernomen.Schrijf dagelijks kort op hoe je je voelt en noteer specifieke veranderingen, zoals roodheid, zwellingen of jeuk. Een simpele notitie-app of een papieren agenda werkt prima. Zo blijf je de baas over je eigen gezondheid en geef je artsen waardevolle informatie. Vergeet ook niet om signalen zoals vermoeidheid of subtiele veranderingen serieus te nemen.
 Vitamine D / Bron: Istock.com/NatchaS
Vitamine D / Bron: Istock.com/NatchaSZorg voor een gezond en evenwichtig dieet
Eten is meer dan brandstof; het is een medicijn. Voeg extra antioxidanten toe, zoals bessen, broccoli en groene thee. Wist je dat vitamine C, te vinden in sinaasappels en citroen, je immuunsysteem een boost kan geven? Paul, een chef-kok met een passie voor gezond koken, ontdekte dat hij zich veel energieker voelde toen hij zijn maaltijden ging verrijken met voedingsstoffen als zink en vitamine D.Probeer suikerrijke snacks te vervangen door gezonde alternatieven, zoals walnoten of cashewnoten. Niet alleen je lichaam, maar ook je geest zal je dankbaar zijn. Een gezond voedingspatroon ondersteunt namelijk ook je herstel en maakt je sterker.
Zoek emotionele steun bij vrienden, familie of een lotgenotengroep
Alleen vechten is nooit de beste keuze. Piet, een energieke man van 50, voelde zich verloren na haar diagnose. Haar eerste instinct? Zijn beste vriend bellen. Samen doorzochten ze fora en vonden een lotgenotengroep. “Het voelde alsof ik een tweede familie kreeg,” zei hij later.Praat met je partner, vrienden of een vertrouwenspersoon over je gevoelens. Je hoeft niet altijd een oplossing te zoeken; soms is delen genoeg. Lotgenotengroepen bieden ook praktische tips en herkenning. Het kan enorm opluchten om te horen dat anderen door dezelfde emoties en vragen gaan.
Communiceer open met je partner over seksuele en emotionele uitdagingen
Een open gesprek kan spanningen verlichten. Neem Tom en Linda. Na Tom’s behandeling vond hij het lastig om intiem te zijn. Linda merkte dat hij zich terugtrok, dus besloot ze het onderwerp aan te kaarten. Samen spraken ze over hun gevoelens en verwachtingen. Het resultaat? Een hernieuwde verbinding.Seksualiteit en emotionele intimiteit veranderen soms, en dat is oké. Wees eerlijk over wat je voelt en ervaart, maar luister ook naar je partner. Dit kan een goede tijd zijn om nieuwe manieren te ontdekken om verbonden te blijven. Liefde draait niet alleen om fysiek contact, maar ook om begrip en steun.
Door samen te praten en naar elkaar te luisteren, bouw je een sterkere band en ondersteun je elkaar tijdens deze uitdagende tijd.
Plan tijdig rustmomenten om je lichaam te laten herstellen
Tijd nemen voor jezelf klinkt simpel, maar dat is het vaak niet. Neem het verhaal van Peter, een drukbezette manager. Na zijn diagnose dacht hij: "Ik kan dit wel even tussendoor regelen." Maar al snel merkte hij dat zijn lichaam om rust schreeuwde. Hij begon met vaste rustmomenten: een middagdutje hier, een kop groene thee daar, en vooral: minder 'moeten'.Je lichaam heeft tijd nodig om te herstellen. Probeer dagelijks een moment te vinden waarop je niets doet, zelfs geen schermen. En ja, een powernap van 20 minuten kan wonderen doen. Peter merkte dat zijn herstel veel sneller ging toen hij zijn lichaam écht rust gunde. Hij zei later: "Ik voelde me pas beter toen ik stopte met rennen en begon te luisteren."
Blijf goed gehydrateerd om je lichaam optimaal te ondersteunen
Water, water, en nog eens water. Het klinkt cliché, maar drink je wel genoeg? Karel, een enthousiaste marathonloper, ontdekte na zijn behandeling hoe belangrijk hydratatie is. Hij verving haar derde kop koffie met een flesje water en voegde soms wat citroen toe voor een frisse smaak. Het resultaat? Meer energie en een helderder hoofd.Ons lichaam bestaat voor zo’n 60% uit water. Zelfs een kleine uitdroging kan je energielevels kelderen en herstel vertragen. Probeer dus altijd een flesje water bij je te hebben. En als je water te saai vindt, voeg eens een schijfje komkommer, munt of citroen toe. Simpel, maar oh zo effectief!
Informeer jezelf via betrouwbare bronnen
Kennis is macht, en dat geldt zeker hier. Martin, een leraar biologie, was niet het type dat alles klakkeloos aannam. Toen hij met vragen zat, verdiepte hij zich in artikelen en sprak ze met specialisten. Martin ontdekte het belang van een gezonde leefstijl en wat kleine aanpassingen in haar routine konden doen. "Het gaf me een gevoel van controle," zei hij later.Het is makkelijk om online verdwaald te raken in dubieuze informatie. Kies daarom voor betrouwbare bronnen, zoals wetenschappelijke artikelen of je behandelend arts. Weet wat je opties zijn, en wees niet bang om vragen te stellen. Martin zegt altijd: "De slimste patiënt is degene die zich goed voorbereidt."
Zorg voor een positieve mindset door mindfulness of ontspanningstechnieken
Mentale rust is minstens zo belangrijk als fysieke gezondheid. Neem het verhaal van Johan, een drukke vader van drie. Hij merkte dat zijn zorgen hem uitputten. Een vriend stelde voor om mindfulness te proberen. Johan begon met simpele ademhalingsoefeningen en eindigde elke dag met een korte meditatie. Het verschil? Minder stress, beter slapen en meer focus.Mindfulness klinkt misschien zweverig, maar het is eigenlijk heel praktisch. Probeer bijvoorbeeld eens een bodyscan: ga liggen, sluit je ogen en focus op elk deel van je lichaam, van je tenen tot je hoofd. Het klinkt simpel, maar het kan je helpen spanning los te laten. Johan zegt nu: "Ik voel me meer in balans, ondanks alles wat er speelt."
Noteer vragen en zorgen voor medische afspraken om niets te vergeten
Als je eenmaal in de spreekkamer zit, is het alsof je hoofd ineens leeg is. Dit overkwam Bart, een nuchtere veertiger die na zijn diagnose vol vragen zat. Maar zodra de dokter vroeg: "Waar wil je het over hebben?", wist hij niets meer. Daarna besloot hij elke vraag, hoe klein ook, op te schrijven. Van "Hoe zit het met bijwerkingen?" tot "Kan ik weer sporten?" Het lijstje gaf hem niet alleen rust, maar zorgde er ook voor dat hij niets over het hoofd zag.Zorg ervoor dat je altijd iets bij de hand hebt om je gedachten op te schrijven, of het nu een notitieboekje is of een app op je telefoon. Neem het mee naar je afspraken, zodat je zeker weet dat alles besproken wordt. Bart zei later: "Ik voelde me ineens veel zekerder, alsof ik meer controle had over wat er gebeurde."
Vermijd overbelasting en zware fysieke inspanning tijdens herstel
Paul, een sportieve vijftiger, dacht dat hij na een paar weken weer in de sportschool zou staan. Hij was altijd gewend om door te gaan, ook als zijn lichaam protesteerde. Maar toen hij na een te zware training dagenlang pijn had, wist hij: dit werkt niet. Hij schakelde over op lichte wandelingen en rustige rekoefeningen, wat zijn herstel enorm ten goede kwam.Overbelasting kan je herstel vertragen, hoe goed je intenties ook zijn. Kies in plaats daarvan voor lichte beweging, zoals korte wandelingen of eenvoudige stretches. Luister naar je lichaam; als iets niet goed voelt, stop dan. Paul leerde dat het niet gaat om sneller, maar om slimmer herstellen. "Ik dacht dat ik mijn grenzen kende, maar mijn lichaam bepaalde iets anders."
Onderschat je gezondheid niet
Tom, een drukke manager, gaf zijn gezondheid altijd de laatste plek. Zijn diagnose was een harde klap, maar ook een wake-up call. Hij realiseerde zich dat hij jarenlang signalen had genegeerd: vermoeidheid, pijn, zelfs kleine zwellingen. Hij begon met kleine veranderingen, zoals gezondere voeding en het aanvullen van zijn dieet met vitamine C en zink. Nu kijkt hij anders naar zijn lichaam: "Dit is mijn enige huis, en ik heb het jarenlang slecht onderhouden."Neem je gezondheid serieus, ook als je denkt dat het wel meevalt. Kleine veranderingen kunnen een groot verschil maken. Tom merkt nu dat hij zich fitter voelt dan ooit, ondanks zijn medische geschiedenis.
Begrijp dat herstel tijd kost
Herstellen van peniskanker is geen kwestie van "even doorbijten". Neem Henk, een ervaren klusser die altijd alles zelf deed. Hij wilde zo snel mogelijk weer aan de slag, maar zijn lichaam werkte niet mee. Uiteindelijk leerde hij dat geduld een essentieel onderdeel is van herstel. Hij begon met eenvoudige doelen, zoals een kwartiertje wandelen, en bouwde dat langzaam op.Herstel gaat in kleine stappen. Het is soms frustrerend, maar het is belangrijk om jezelf die tijd te gunnen. Henk zegt nu: "Elke dag voelde als een kleine overwinning, en uiteindelijk werd ik sterker dan ik had gedacht." Het gaat niet om snelheid, maar om consistentie en aandacht voor wat je lichaam nodig heeft.
Prognose van peniskanker: overlevingskansen
De prognose is afhankelijk van het stadium waarin de ziekte wordt vastgesteld. Het blijkt dat de vijfjaarsoverleving meer dan 80% is. Voor kanker die nog steeds beperkt is tot de penis (zoals stadium I en II van peniskanker), is de vijfjaarsoverleving ongeveer 85%. Als de kanker is uitgezaaid naar de nabijgelegen weefsels of lymfeklieren (zoals stadium III en sommige stadium IV kanker), is de vijfjaarsoverleving ongeveer 59%. Als de kanker is uitgezaaid naar afgelegen delen van het lichaam, is de vijfjaarsoverleving ongeveer 11%.Complicaties van kanker aan de penis
Peniskanker is een zeldzame, maar ernstige aandoening die verschillende complicaties kan veroorzaken, afhankelijk van het stadium en hoe snel de behandeling start. Laten we de mogelijke complicaties van peniskanker bekijken, met opvallende cijfers en weetjes om een compleet beeld te geven.Lokale verspreiding en weefselverlies
Een van de belangrijkste complicaties van peniskanker is de verspreiding naar omliggende weefsels. In de vroege stadia blijft de kanker vaak beperkt tot de huid van de penis, maar later kan de tumor zich uitbreiden naar diepere weefsels, zoals het corpus spongiosum en de corpora cavernosa. Dit kan leiden tot weefselverlies en de functie van de penis ernstig aantasten. Soms is een gedeeltelijke of volledige amputatie van de penis nodig om verdere verspreiding te voorkomen. Bij ongeveer 30-50% van de mannen met gevorderde peniskanker is amputatie noodzakelijk.
Lymfeklieren en lymfoedeem
Peniskanker kan zich verspreiden naar de lymfeklieren in de lies. Wanneer kankercellen zich naar de lymfeklieren verplaatsen, kunnen deze opzwellen en pijnlijk worden. Dit kan leiden tot lymfoedeem, waarbij vocht zich ophoopt in de benen en genitaliën, wat pijn en bewegingsbeperkingen veroorzaakt. Ongeveer 20-30% van de patiënten met peniskanker die zich heeft verspreid naar de lymfeklieren krijgt te maken met lymfoedeem. Dit kan de kwaliteit van leven flink verminderen en vereist vaak langdurige behandeling, zoals fysiotherapie en compressiekousen.
Metastase naar andere organen
In gevorderde stadia kan peniskanker zich via de bloedbaan verspreiden naar organen zoals de longen, lever of botten. Dit wordt metastase genoemd en is een zeer ernstige complicatie. Longmetastasen komen het meest voor en veroorzaken symptomen zoals een aanhoudende hoest, kortademigheid en pijn op de borst. Ongeveer 10% van de mannen met gevorderde peniskanker ontwikkelt uitzaaiingen, wat de prognose flink verslechtert. De overlevingskans bij uitgezaaide peniskanker is laag, met een vijfjaarsoverleving van minder dan 20%.
Seksuele disfunctie
Seksuele disfunctie komt veel voor bij peniskanker, zowel door de ziekte zelf als door de behandeling. Chirurgie, bestraling en chemotherapie kunnen allemaal een negatieve invloed hebben op de seksuele functie. Mannen kunnen problemen hebben met het krijgen of behouden van een erectie, een verminderd libido ervaren of moeite hebben met ejaculeren. Ongeveer 50% van de mannen die behandeld zijn voor peniskanker, ervaart op de lange termijn seksuele problemen. Dit kan een grote psychologische impact hebben, zoals depressie en een verminderd gevoel van eigenwaarde.
Psychologische en sociale complicaties
De diagnose peniskanker en de behandeling kunnen leiden tot psychologische en sociale problemen. Angst, depressie en een verstoord lichaamsbeeld komen veel voor bij mannen die een amputatie of ingrijpende behandeling hebben ondergaan. Het verlies van (een deel van) de penis kan leiden tot schaamte en problemen in intieme relaties. Ongeveer 40% van de mannen met peniskanker krijgt te maken met depressieve klachten. Psychologische ondersteuning is cruciaal om deze complicaties op te vangen en de kwaliteit van leven te verbeteren.
Zeldzame complicaties
- Urethrale strictuur: In zeldzame gevallen kan peniskanker of de behandeling leiden tot een vernauwing van de plasbuis (urethrale strictuur). Dit veroorzaakt problemen bij het plassen, zoals een zwakke straal of moeite met beginnen. Urethrale strictuur komt voor bij ongeveer 5% van de patiënten na een chirurgische ingreep.
- Vorming van fistels: Bij ernstige gevallen kunnen fistels ontstaan, abnormale verbindingen tussen de penis en andere structuren zoals de blaas of huid. Dit is zeldzaam, maar kan ernstige infecties veroorzaken en vereist vaak complexe chirurgie.
- Kanker aan de voorhuid bij besneden mannen: Besnijdenis verlaagt het risico op peniskanker aanzienlijk, maar besneden mannen kunnen toch peniskanker ontwikkelen, zij het zelden. Deze kanker ontstaat vaak aan de basis van de penis of in het littekenweefsel van de besnijdenis. Slechts 1-2% van de gevallen van peniskanker komt voor bij besneden mannen.
Vooruitzichten en preventie
De beste manier om complicaties van peniskanker te voorkomen, is door de ziekte vroegtijdig te diagnosticeren en behandelen. Vroege stadia hebben een goede prognose, met een vijfjaarsoverleving van 80-90%. Regelmatig zelfonderzoek, goede hygiëne, vaccinatie tegen HPV en het vermijden van risicofactoren zoals roken, kunnen allemaal helpen om het risico op peniskanker en complicaties te verminderen.
Preventie van peniskanker: alle maatregelen op een rij
Peniskanker is een zeldzame ziekte, maar er zijn verschillende preventieve maatregelen die het risico aanzienlijk kunnen verlagen. Sommige maatregelen zijn misschien wat minder populair of praktisch, maar voor de volledigheid bespreken we ze allemaal.Goede hygiëne
Een goede hygiëne is essentieel voor het voorkomen van peniskanker. Het regelmatig schoonmaken van de penis, vooral onder de voorhuid, helpt om ophoping van smegma te voorkomen. Smegma kan leiden tot ontstekingen, wat het risico op peniskanker vergroot. Dagelijks de eikel en de voorhuid schoonmaken met lauwwarm water is een eenvoudige en effectieve manier om het risico te verkleinen.
Besnijdenis
Besnijdenis verlaagt het risico op peniskanker aanzienlijk, vooral wanneer het op jonge leeftijd wordt uitgevoerd. Door de voorhuid te verwijderen, wordt de ophoping van smegma en het risico op chronische ontstekingen verminderd. Hoewel besnijdenis een ingrijpende keuze kan zijn, is het bewezen effectief om het risico op peniskanker te verkleinen.
Vaccinatie tegen HPV
Het humaan papillomavirus (HPV) wordt in veel gevallen geassocieerd met peniskanker, vooral de hoogrisico-subtypen HPV-16 en HPV-18. Vaccinatie tegen HPV kan helpen om het risico op peniskanker te verlagen. Het HPV-vaccin wordt meestal aangeboden aan jongens en meisjes in de pubertijd en biedt bescherming tegen verschillende vormen van kanker, waaronder peniskanker.
Veilige seks
Het beoefenen van veilige seks, zoals het gebruik van condooms, vermindert het risico op een HPV-infectie. HPV is een seksueel overdraagbaar virus dat de kans op peniskanker vergroot. Condoomgebruik biedt geen 100% bescherming, maar verlaagt wel de kans op overdracht van het virus.
Beperken van het aantal seksuele partners
Het hebben van meerdere seksuele partners verhoogt de kans op het oplopen van een HPV-infectie. Het beperken van het aantal seksuele partners of het kiezen voor een monogame relatie gedurende je leven kan helpen om het risico op peniskanker te verlagen. Ofschoon dit voor sommigen wellicht een impopulaire maatregel is, kan het wel degelijk bijdragen aan preventie.
Geen anale seks
Het vermijden van anale seks kan ook helpen om het risico op peniskanker te verlagen. Anale seks vergroot de kans op overdracht van HPV, vooral omdat het slijmvlies in de anus gevoeliger is voor infecties. Het vermijden van anale seks, of in ieder geval het gebruik van condooms bij anale seks, kan helpen om dit risico te verkleinen.
Stoppen met roken
Roken is een belangrijke risicofactor voor peniskanker. De schadelijke stoffen in tabak kunnen het DNA in de cellen van de penis beschadigen, wat uiteindelijk kan leiden tot kanker. Stoppen met roken verlaagt het risico op peniskanker en is een belangrijke preventieve maatregel voor veel soorten kanker.
Regelmatige controle en zelfonderzoek
Het regelmatig controleren van de penis op veranderingen zoals knobbels, zweren of verkleuringen kan helpen om eventuele problemen vroegtijdig op te sporen. Vroege detectie van afwijkingen vergroot de kans op een succesvolle behandeling. Zelfonderzoek wordt aangeraden, vooral voor mannen die niet besneden zijn of een verhoogd risico hebben.
Noot:
- Prof. dr. C.J.H. van de Velde e.a. (red.). Oncologie. Bohn Stafleu van Loghum, Houten, achtste herziene druk, 2011, pag.492-493.
Lees verder
Gerelateerde artikelen
Bronnen en referenties
- Inleidingsfoto: istock.com/RicardoImagen
- American Cancer Society. Signs and Symptoms of Penile Cancer. https://www.cancer.org/cancer/penile-cancer/detection-diagnosis-staging/signs-symptoms.html (ingezien op 31-1-2017)
- AVL. Chirurgie bij peniskanker. https://www.avl.nl/alles-over-kanker/overzicht-van-alle-behandelingen/chirurgie-bij-peniskanker/ (ingezien op 19-5-2023)
- Dr. Jannes J.E. van Everdingen (hoofdredactie): Het medisch handboek; Kosmos-Z&K Uitgevers, Utrecht/Antwerpen, vijfde volledig herziene druk 2006.
- Kanker. Peniskanker. https://www.kanker.nl/kankersoorten/peniskanker/algemeen/wat-is-peniskanker (ingezien op 13-10-2022)
- Martin Sulman. Mens & Gezondheid. https://mens-en-gezondheid.nl/ (ingezien op 25-10-2024 en 5-1-2025)
- Van Howe RS, Hodges FM. The carcinogenicity of smegma: debunking a myth. J Eur Acad Dermatol Venereol 2006;20(9):1046-54.
- Prof. dr. C.J.H. van de Velde e.a. (red.). Oncologie. Bohn Stafleu van Loghum, Houten, achtste herziene druk, 2011.
- UMCG. Peniskanker: behandeling. https://www.umcg.nl/-/peniskanker-behandeling (ingezien op 19-5-2023)
- Afbeelding bron 1: Elf Sternberg, Wikimedia Commons (CC BY-SA-3.0)
- Afbeelding bron 2: WerbeFabrik, Pixabay
- Afbeelding bron 3: Geralt, Pixabay
- Afbeelding bron 4: IStock.com/Pavel Losevsky
- Afbeelding bron 5: Adriaticfoto/Shutterstock.com
- Afbeelding bron 6: Istock.com/NatchaS
Reactie
Jordi, 09-02-2010
Beste dokter,
ik heb een bultje op mijn penis en weet niet wat het is. ik heb even op google gezocht en ik denk dat ik misschien wel kanker heb. ik heb namelijk:
-witte puntjes/puistjes (al heel lang)
-een knobbeltje op penis
-knobbeltje in lies (lymfesysteem denk ik)
en al deze dingen zouden op kanker kunnen uitwijzen. er staat ook dat dit meestal voorkomt bij mannen in de 50 en ik ben 17. zou dit ook bij mij het geval kunnen zijn? ik durf het niet tegen mijn ouders te zeggen, en ook niet naar de dokter te gaan.
mvg,
jordi
Reactie infoteur, 13-02-2010
Hallo Jordi,
Ik kan mij voorstellen dat je je zorgen maakt als je denkt wat abnormaals waar te nemen aan je geslachtsdeel. Ik wil hier een paar opmerkingen over maken. Allereerst zij gezegd dat ten minste ongeveer 1/5de van de mannen witte puntjes onder aan de eikel heeft. Dit is heel normaal en begint inj de pupertijd.
Netdokter schrijft hier het volgende over deze zogenaamde pukkeltjes op je penis:
"Je kunt langs de rand van je eikel een krans van kleine, glanzende pukkeltjes hebben: een parelketting ofwel pearly penile papules. Dit klinkt misschien mooi, maar de meeste jongens zijn er niet zo blij mee. Ze vinden het lelijk, of zijn bang dat hun sekspartner het lelijk vindt. Een parelketting komt vaak voor, zo'n 20 tot 50% van alle jongens en mannen hebben het. Het is volstrekt onschuldig en je hoeft er verder niets aan te doen. Dat kan zelfs niet, het hoort gewoon bij je, en je vriendin zal er heus niet op afknappen."
Over het knobbeltje op je penis het volgende. Dit kan een verstopte talgklier zijn. Een verstopte talgklier (atheroomcyste) kan overal voorkomen waar talgkliertjes zijn - in feite overal op de huid, vaak op de meer behaarde lichaamsdelen. (http://www.netdokter.nl/index.cfm?act=thema.tonen&thema=2&subthema=17&info=205)
Netdokter schrijft hierover:
"Iets anders is talgklierbobbeltjes. Alle jongeren hebben die, en jongens meestal ook op hun penis en ballen. De talgklieren die daar zitten scheiden talg af, een soort vet dat bedoeld is om de huid soepel te houden. Bij extra talgklierproductie, bij voorbeeld in de puberteit, kunnen er dan kleine, wittige bultjes ontstaan. Dit heeft niets te maken met slecht wassen of te vet eten, en er is verder niets aan te doen. Ga er vooral niet aan peuteren of krabben, want dan wordt het meestal niet mooier. Als er een of meer echt grote exemplaren tussen zitten kun je vragen of je huisarts ze weghaalt. Maak er verder geen punt van want het is heel normaal." (http://www.netdokter.nl/index.cfm?act=thema.tonen&thema=2&subthema=17&info=205)
Een talgkliertje in de lies kan ook verstopt raken.
Maar hoe het ook zij, het kan nooit kwaad een afspraak te maken met je huisarts. In de eerste plaats ben ik geen arts, alleen een arts kan een diagnose stellen en daarvoor is het nodig dat je bij de arts langsgaat zodat hij/zij lichamelijk onderzoek kan verrichten. Je hoeft je voor hem of haar niet te schamen en gekke of domme vragen bestaan niet.
Mijn advies luidt dus: bel je huisarts op en maak een afspraak.
Mvg, Tartuffel
Laatste update: 17-01-2025
Rubriek: Mens en Gezondheid
Subrubriek: Aandoeningen
Bronnen en referenties: 15
Deze informatie is van informatieve aard en geen vervanging voor professioneel medisch advies. Raadpleeg bij medische problemen en/of vragen altijd een arts.