Psoriasis: Chronische huidziekte met droge huid en schilfers
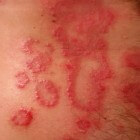 Psoriasis is een veel voorkomende chronische huidziekte waarbij de huid van de patiënt ontstoken is en afschilfert. Ook nagelafwijkingen zijn veel voorkomend bij de huidaandoening. Meestal treden de symptomen op bij jongere patiënten, al komen ze op elke leeftijd voor. Enkele uitlokkende factoren verergeren de klachten of doen de symptomen verschijnen. De diagnose van de auto-immuunziekte, die in diverse vormen bestaat, gebeurt aan de hand van een stukje weefsel dat de arts verder onderzoekt. Heel wat behandelingsopties zijn mogelijk voor de huidafwijking, al combineert de arts vaak meerdere behandelingen om een zo optimaal mogelijk resultaat te verkrijgen. De vooruitzichten zijn verschillend, maar veelal lijdt de patiënt levenslang aan de ziekte, al treden soms rustigere periodes op. De ziekte is tot slot gekoppeld met tal van complicaties.
Psoriasis is een veel voorkomende chronische huidziekte waarbij de huid van de patiënt ontstoken is en afschilfert. Ook nagelafwijkingen zijn veel voorkomend bij de huidaandoening. Meestal treden de symptomen op bij jongere patiënten, al komen ze op elke leeftijd voor. Enkele uitlokkende factoren verergeren de klachten of doen de symptomen verschijnen. De diagnose van de auto-immuunziekte, die in diverse vormen bestaat, gebeurt aan de hand van een stukje weefsel dat de arts verder onderzoekt. Heel wat behandelingsopties zijn mogelijk voor de huidafwijking, al combineert de arts vaak meerdere behandelingen om een zo optimaal mogelijk resultaat te verkrijgen. De vooruitzichten zijn verschillend, maar veelal lijdt de patiënt levenslang aan de ziekte, al treden soms rustigere periodes op. De ziekte is tot slot gekoppeld met tal van complicaties.
- Synoniemen psoriasis
- Epidemiologie huidafwijking
- Mechanisme
- Oorzaken huidziekte
- Risicofactoren huidaandoening
- Risicogroepen
- Symptomen: Droge huid met schilfers
- Alarmsymptomen
- Vormen van psoriasis
- Alarmsymptomen
- Diagnose en onderzoeken
- Behandeling
- Prognose: Vaak chronische ziekte
- Complicaties
- Preventie
- Praktische tips voor het omgaan met psoriasis
- Houd je huid goed gehydrateerd
- Vermijd triggers
- Bescherm je huid tegen beschadiging
- Volg de voorgeschreven behandeling
- Eet een evenwichtig voedingspatroon
- Let op bijkomende gezondheidsproblemen
- Draag ademende kleding
- Overweeg aanvullende behandelingen
- Misvattingen rond psoriasis (huidziekte)
- Psoriasis is enkel een huidziekte
- Psoriasis is besmettelijk
- Psoriasis wordt altijd veroorzaakt door stress
- Er is geen behandeling voor psoriasis, het is altijd chronisch
- Psoriasis is uitsluitend een probleem voor volwassenen
- Psoriasis kan niet beïnvloed worden door dieet of levensstijl
- Psoriasis is altijd zichtbaar op de huid
Synoniemen psoriasis
Mensen kennen psoriasis nog onder andere termen zoals:- schubvlecht
- zilverschub
- schubbenziekte
Epidemiologie huidafwijking
Psoriasis is een chronische huidaandoening die wereldwijd voorkomt en invloed heeft op een aanzienlijk aantal mensen. Het is een veelvoorkomende ziekte, hoewel de prevalentie varieert afhankelijk van de geografische locatie, genetische factoren en omgevingsinvloeden. Psoriasis komt voor in alle etnische groepen, maar studies hebben aangetoond dat de prevalentie en ernst van de ziekte kan verschillen tussen verschillende bevolkingsgroepen.Prevalentie en wereldwijde verspreiding
De prevalentie van psoriasis wordt wereldwijd geschat op ongeveer 2-3% van de bevolking. In Europa en Noord-Amerika is de prevalentie vaak hoger, terwijl het in Aziatische en Afrikaanse populaties iets minder vaak voorkomt. Psoriasis heeft meestal zijn oorsprong in de vroege volwassenheid, maar het kan zich op elke leeftijd ontwikkelen, van de kindertijd tot de oudere leeftijd.
Leeftijd en geslacht
Psoriasis komt vaker voor bij volwassenen dan bij kinderen. De meeste gevallen ontwikkelen zich tussen de 15 en 35 jaar, hoewel een tweede piek in de incidentie wordt gezien tussen de 55 en 70 jaar. Wat geslacht betreft, is er geen significant verschil in de prevalentie tussen mannen en vrouwen, hoewel sommige studies een iets hogere prevalentie bij mannen suggereren.
Geografische variaties
In landen met een gematigd klimaat, zoals in Noord-Europa, wordt psoriasis vaker gezien, terwijl het in tropische klimaten minder vaak voorkomt. Dit suggereert dat omgevingsfactoren, zoals blootstelling aan zonlicht en temperatuur, een rol kunnen spelen bij het ontstaan en de ernst van psoriasis.
Mechanisme
Het mechanisme van psoriasis is complex en omvat zowel genetische als omgevingsfactoren die bijdragen aan de overproductie van huidcellen. Het is een auto-immuunziekte waarbij het immuunsysteem onterecht de gezonde huidcellen aanvalt, wat leidt tot ontsteking en versnelde huidvernieuwing.Immuunrespons en ontsteking
Psoriasis wordt gekarakteriseerd door een abnormale immuunrespons, waarbij T-cellen, een type witte bloedcel, een belangrijke rol spelen. Deze cellen infiltreren de huid en stimuleren een ontstekingsreactie die leidt tot de versnelling van de keratinocyten (huidcellen) productie. Dit resulteert in de typische schilferige huidlaesies van psoriasis.
Genetische factoren
Genetica speelt een belangrijke rol bij het ontstaan van psoriasis. Er zijn verschillende genen geïdentificeerd die geassocieerd worden met een verhoogd risico op psoriasis, waaronder die welke betrokken zijn bij het immuunsysteem en de ontstekingsreactie. Het feit dat psoriasis vaak voorkomt in families wijst op een sterke genetische component.
Omgevingsfactoren en triggers
Naast genetische factoren kunnen omgevingsfactoren zoals infecties, stress, medicatiegebruik, en veranderingen in het klimaat ook bijdragen aan het ontstaan of verergeren van psoriasis. Bijvoorbeeld, streptokokkeninfecties kunnen een flare-up van psoriasis veroorzaken bij genetisch vatbare mensen.
Oorzaken huidziekte
Normale huidcellen groeien diep in de huid en komen ongeveer één keer per maand aan de huidoppervlakte. Psoriasis ontstaat wanneer deze huidcellen snel (binnen de paar dagen) naar boven stijgen en zich vervolgens opstapelen op het huidoppervlak voordat ze de kans krijgen om te rijpen. De dode huidcellen bouwen zich hierdoor op en vormen vervolgens schilfers. De huidziekte is een auto-immuunaandoening. In veel gevallen is een familiegeschiedenis van psoriasis aanwezig. De huidaandoening is tot slot niet besmettelijk. Alcoholmisbruik verergert de symptomen van psoriasis / Bron: Jarmoluk, Pixabay
Alcoholmisbruik verergert de symptomen van psoriasis / Bron: Jarmoluk, PixabayRisicofactoren huidaandoening
Typerend aan psoriasis zijn de opflakkeringen waarbij de huidproblemen plots weer verergeren. Deze zijn afgewisseld met rustigere periodes. Aandoeningen die opflakkeringen veroorzaken omvatten infecties (groep A Streptococcus: keelontsteking en infecties van de bovenste luchtwegen), droge lucht of een droge huid, stress, alcoholmisbruik, roken, te weinig zonlicht en veranderingen in het klimaat die de huid doen uitdrogen. Ook veroorzaken of verergeren bepaalde geneesmiddelen de symptomen van de ziekte, zoals Lithium, antimalariamiddelen en bètablokkers (zelden). Soms hebben patiënten met psoriasis huidletsels op de huid waar hij een trauma heeft gehad (een snede, een snijwonde, een brandwonde, een insectenbeet, een schram, zonnebrand (rode, pijnlijke huid door langdurige blootstelling aan de schadelijke UV-stralen van zonlicht), of een infectie). Psoriasis verergert tot slot bij patiënten met een zwak immuunsysteem. Dit zijn patiënten die lijden aan aids of bepaalde auto-immuunziekten zoals reumatoïde artritis (ontsteking van gewrichten en organen) en patiënten die chemotherapie krijgen voor de behandeling van kanker.Risicogroepen
Er zijn verschillende groepen mensen die meer kans hebben om psoriasis te ontwikkelen, gebaseerd op genetische, omgevings- en levensstijlfactoren.Kinderen en adolescenten
Hoewel psoriasis vaak wordt gediagnosticeerd in de vroege volwassenheid, komt het ook voor bij kinderen. De ziekte kan zich manifesteren in de kindertijd, vaak met een ernstigere vorm, zoals guttate psoriasis, die wordt geassocieerd met streptokokkeninfecties.
Ouderen
Ouderen kunnen psoriasis ontwikkelen of een verergering van de ziekte ervaren door veranderingen in het immuunsysteem en andere leeftijdsgebonden factoren. Bovendien kan psoriasis in deze groep moeilijker te behandelen zijn vanwege andere gezondheidsproblemen.
Mensen met auto-immuunziekten
Patiënten met andere auto-immuunziekten, zoals reumatoïde artritis of inflammatoire darmziekten, lopen een hoger risico op het ontwikkelen van psoriasis. Er is een verhoogde kans op co-existentie van psoriasis en andere auto-immuunziekten.
Symptomen: Droge huid met schilfers
Psoriasis presenteert zich in verschillende klinische patronen maar vaak treedt wel een overlap op tussen de verschillende vormen. De symptomen verschijnen snel of geleidelijk en vaak komen en gaan de symptomen van de huidziekte.Huid
In zijn typische vorm verschijnt psoriasis in goede afgebakende, rode, schilferige plaques (vlekken). De huid is hierdoor dik, rood (ontstoken) en droog. Deze plaques jeuken meestal of voelen pijnlijk aan (pijnlijke huiduitslag). Ze bevinden zich meestal op de ellebogen, de knieën, andere delen van de benen, de hoofdhuid, de lage rug, het gezicht, de handpalmen en de voetzolen (jeukende voeten), maar ze komen mogelijk overal op de lichaamshuid voor. Zo heeft een patiënt bijvoorbeeld jeuk onder de oksels en pijn aan de oksel als gevolg van psoriasis. Ook komen afwijkingen rond of in de ogen voor als gevolg van psoriasis.
Nagels
Tot 50% van de patiënten met psoriasis ontwikkelt nagelafwijkingen aan de tenen of vingers. Zelden gaan deze veranderingen vooraf aan de huidziekte. Vijf soorten nagelwijzigingen zijn mogelijk bij psoriasis:
- putjes in de nagelplaat (putjesnagels)
- distale scheiding van de nagelplaat (onycholyse)
- een geelbruine verkleuring
- leukonychie (witte nagels)
- subunguale hyperkeratose (verhoorning en verdikking van de huid onder de nagels)
- een beschadigde nagelmatrix en het verlies van de nagelplaat
De behandeling van nageldystrofie is erg moeilijk.
Andere symptomen
Ook treft de ziekte bij sommige patiënten de zachte weefsels van de genitaliën (genitale zweren bij mannen) en de mond (cheilose: zwelling, kersrode verkleuring, fissuur- en korstvorming, soms met erosies van liprood en mondhoeken). Gewrichtspijn en ernstige roos op de hoofdhuid zijn andere symptomen. Af en toe is de ziekte geassocieerd met pijnlijke, gezwollen vingers en/of tenen (dactylitis).
Alarmsymptomen
Er zijn verschillende alarmsymptomen die kunnen wijzen op de ontwikkeling van psoriasis of een verergering van de aandoening. Het is belangrijk om alert te zijn op deze symptomen, vooral als ze snel veranderen of verergeren.Plotselinge verslechtering van de huidafwijkingen
Een plotselinge verergering van de huidafwijkingen, zoals de uitbreiding van schilferige plekken, kan wijzen op een acute flare-up van psoriasis, vooral bij een trigger zoals een infectie of een verandering in medicatie.
Pijn en ontsteking
Pijnlijke plekken of gewrichten kunnen optreden bij bepaalde vormen van psoriasis, zoals psoriatische artritis. Als de huidpijn ernstig is of gepaard gaat met gewrichtspijn, moet dit onmiddellijk worden geëvalueerd door een arts.
Koorts en algemene malaise
In sommige gevallen kan psoriasis gepaard gaan met systemische symptomen zoals koorts, wat kan duiden op een ernstigere vorm van de ziekte of een infectie die de aandoening verergert.
Vormen van psoriasis
Psoriasis bestaat in diverse vormen.Eruptieve psoriasis
Bij eruptieve psoriasis zijn de bovenste romp en bovenste ledematen getroffen door plaques; dit komt het vaakst voor bij jongere patiënten.
Erythrodermische psoriasis
Bij erythrodermische psoriasis ontstaat een wijdverbreide roodheid en afschilfering van de huid. Deze ernstige vorm van psoriasis gaat mogelijk gepaard met malaise (een algemeen ziek gevoel), koorts en verstoringen in de bloedsomloop. Erythrodermische psoriasis komt tot stand als een reactie op ernstige zonnebrand of bij het gebruik van medicijnen zoals onder andere corticosteroïden (sterke ontstekingsremmers). Dit is mogelijk eveneens het gevolg van een langere periode van verhoogde activiteit van psoriasis die slecht behandeld is. Erythrodermische psoriasis is bij een deel van de patiënten zeer ernstig en vereist bijgevolg onmiddellijke medische aandacht.
Guttata psoriasis
Kleine, druppelvormige letsels bevinden zich hierbij op de romp, de ledematen en de hoofdhuid. Meestal zijn de bovenste luchtwegen (zoals keelpijn veroorzaakt door streptokokkenbacteriën) de oorzaak van psoriasis guttata (druppelvormige, rode vlekken op de huid met jeuk). De symptomen verschijnen veelal ongeveer twee weken na een streptokokkeninfectie.
Inverse psoriasis (psoriasis inversa)
Gladde, rode vlekken verschijnen in de huidplooien nabij de genitaliën, onder de borsten of in de oksels. De symptomen verergeren door wrijving en zweten. Psoriasis inversa komt vaak voor bij kinderen en jongvolwassenen.
Plaque psoriasis
Dit is de “gewone” vorm van psoriasis. Deze vorm van de huidziekte kenmerkt zich door rozerode schilferige plaques, met zilveren schilfers die zich vooral op de knieën en ellebogen bevinden. De onderrug, de oren en de hoofdhuid zijn eveneens vaak aangetast door plaque psoriasis. Bij een huidtrauma verschijnen nieuwe plaques van psoriasis; de zogenaamde “fenomeen van Köbner”. De letsels zijn jeukend of pijnlijk.
Psoriasis pustulosa
Bij pustuleuze psoriasis (huidziekte met witte bultjes met pus) verschijnen bij hoofdzakelijk oudere patiënten terugkerende blaren en puisten met niet-infectieuze pus op de huid, vooral op de handen en voeten. Dit is meestal het gevolg van medicatiegebruik, infecties, stress of blootstelling aan bepaalde chemische stoffen. Ook rokers zijn vaak getroffen. Meestal gaan geen ernstige systemische symptomen gepaard met psoriasis pustulosa.
Psoriasis syphilitica
Op psoriasis gelijkende schilfering aan handpalmen en voetzolen, soms optredend bij syfilis.
Psoriatrische artritis
Vijf tot tien procent van de patiënten met psoriasis lijdt aan psoriatrische artritis (symptomen aan huid en gewrichten). Dit is een vorm van artritis (gewrichtsontsteking) die eveneens psoriasisletsels veroorzaakt. De gewrichtsontsteking en huidletsels vinden niet altijd tegelijkertijd plaats. Wel hebben patiënten met deze vorm van psoriasis vaak nagelveranderingen.
Alarmsymptomen
Bij psoriasis moeten de volgende alarmsymptomen in de gaten worden gehouden:- ernstige jeuk en pijn die niet verlicht wordt door gebruikelijke behandelingen
- verspreiding van huidlaesies naar andere delen van het lichaam
- ontstekingen die leiden tot ernstige zwelling en roodheid van de huid
- ontstekingsverschijnselen in gewrichten, wat kan wijzen op psoriatische artritis
- koorts en algemene malaise die gepaard gaan met huidveranderingen
- slechte reactie op standaardbehandelingen of medicatie
Diagnose en onderzoeken
Lichamelijk en diagnostisch onderzoekHuid
De dermatoloog bekijkt de droge, schilferende en rode huid. Soms vinden artsen het moeilijk om psoriasis te diagnosticeren, omdat het sterk lijkt op andere huidziekten. De bevestiging van de diagnose gebeurt dan door het onderzoeken van een klein huidmonster (biopt) onder een microscoop.
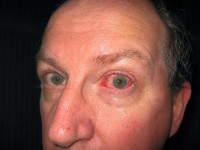 Oogproblemen komen ook voor bij psoriasis / Bron: Son Of Groucho, Flickr (CC BY-2.0)
Oogproblemen komen ook voor bij psoriasis / Bron: Son Of Groucho, Flickr (CC BY-2.0)Een oogonderzoek is bij een aantal patiënten eveneens geïndiceerd omdat bij hen soms een aantal oogaandoeningen verschijnen zoals:
- blefaritis (ontsteking van de ooglidranden)
- conjunctivale hyperemie
- conjunctivitis (oogbindvliesontsteking)
- ectropion (naar buiten gedraaide oogleden)
- een droog hoornvlies met gestippelde keratitis (hoornvliesontsteking)
- trichiasis (naar binnen groeiende oogharen)
Bewegingsapparaat
Stijfheid, pijn, zwelling, of gevoeligheid van de gewrichten zijn mogelijk. Vaak zijn de vingers, tenen, polsen, knieën en enkels getroffen. Dit ontwikkelt zich mogelijk tot een ernstige en verminkende artritis van de handen, vooral als de behandeling niet optimaal verloopt.
Differentiële diagnose
De arts voert diverse onderzoeken uit bij psoriasis omdat hij volgende ziekten wil uitsluiten:
- allergische contactdermatitis (huiduitslag met roodheid en jeuk)
- atopische dermatitis (atopisch eczeem: huidziekte met jeuk)
- atopische keratoconjunctivitis
- blefaritis
- het droge ogen syndroom
- jicht (ziekte met pijn en zwelling aan grote teen en andere gewrichten door ophoping van urinezuur) en pseudojicht (pijn en zwelling van gewricht in knie en pols)
- lichen planus (symptomen aan mond, huid en geslachtsorganen)
- lichen simplex chronicus (huidziekte met jeuk door krabben)
- luieruitslag (huidaandoening met rode vlekken in luiergebied)
- mycosis fungoides
- nummulair eczeem (huidziekte met rode, muntvormige vlekken)
- onychomycose (schimmelnagel)
- pityriasis alba (huidziekte met eerst rode en daarna witte vlekken)
- pityriasis rosea (moedervlek met vurige huiduitslag op de romp)
- plaveiselcelcarcinoom van de huid (vorm van huidkanker)
- pustuleuze uitbarstingen
- reactieve artritis
- seborreïsche dermatitis (huidziekte met hoofdroos en een rode huid)
- sicca keratoconjunctivitis
- subcorneal pustulose
- syfilis
- tinea (ringworm)
Behandeling
De behandeling van de ziekte gebeurt in stappen en is gebaseerd op de ernst van de huidaandoening, de grootte van de aangetaste gebieden, het type psoriasis, de voorkeuren van de patiënt en de respons van de patiënt op de initiële behandeling. De behandeling bestaat uit topische medicijnen (geneesmiddelen die de patiënt op de huid aanbrengt), fototherapie (behandeling via licht) en geneesmiddelen die de patiënt via de mond (oraal) inneemt of via een injectie krijgt (systemische therapie). Na verloop van tijd is de aangetaste mogelijk resistent zijn tegen de behandeling, vooral wanneer de patiënt lokale corticosteroïden gebruikt. Ook werkt niet elke behandeling voor iedere patiënt even effectief. Daarom wijzigt de patiënt soms van behandeling als deze niet werkt of wanneer te veel bijwerkingen optreden. Ook is het mogelijk dat de arts een combinatietherapie inzet waarbij hij gebruik maakt van combinaties van diverse behandelingsvormen. Vochtinbrengende crèmes zijn nuttig / Bron: Jniittymaa0, Pixabay
Vochtinbrengende crèmes zijn nuttig / Bron: Jniittymaa0, PixabayDe symptomen verbeteren bij sommige patiënten wanneer hij medicijnen rechtstreeks aanbrengt op de huid via een zalf of crème. Deze bevatten corticosteroïden, vitamine D3, retinoïden, koolteer of anthraline. Vochtinbrengende crèmes en warme baden zijn rustgevend, maar ze zijn zelden sterk genoeg om conditie van de huid te verbeteren. Daarom zet de arts deze behandelingsvormen meestal in in combinatie met sterkere geneesmiddelen.
Lichttherapie
Natuurlijk ultraviolet (UV) licht van de zon en een gecontroleerde behandeling met kunstmatig UV-licht is voor een aantal patiënten nuttig bij de behandeling van psoriasis. De behandeling verloopt steeds via een arts, want zelf lang in de zon of onder een zonnebank doorbrengen brengt schade toe aan de huid waardoor het risico op huidkanker vergroot en de symptomen bovendien mogelijk verergeren.
Systemische behandeling
Voor meer ernstige vormen van psoriasis, schrijven artsen medicijnen voor die de patiënt via de mond inneemt of anders krijgt hij deze medicatie toegediend via een injectie.
Combinatietherapie
Het combineren van een topische behandeling, lichttherapie en een systemische behandeling is vaak nuttig omdat hierdoor lagere doses van elke behandelvorm nodig zijn. Bovendien is het effect van deze combinatietherapie vaak beter dan een enkele behandeling.
Gewicht verliezen
Gewicht verliezen vermindert bij een aantal patiënten eveneens de symptomen van psoriasis.
Prognose: Vaak chronische ziekte
De prognose voor patiënten met psoriasis varieert afhankelijk van de ernst van de aandoening, de respons op behandeling en de aanwezigheid van comorbiditeiten. Psoriasis is een chronische aandoening die doorgaans in golven verloopt, met periodes van verergering en remissie.Langdurige controle en behandeling
Hoewel psoriasis niet te genezen is, kunnen de meeste patiënten hun symptomen beheersen met een op maat gemaakte behandeling. De behandeling omvat vaak topische therapieën, lichttherapie en systeemtherapie. Regelmatige opvolging is nodig om de effectiviteit van de behandeling te waarborgen en flare-ups te voorkomen.
Kwaliteit van leven
De ernst van psoriasis kan invloed hebben op de kwaliteit van leven. Ernstige vormen van de ziekte kunnen leiden tot beperkingen in het dagelijks leven, zowel fysiek als psychologisch. Het is belangrijk voor patiënten om ondersteuning te zoeken en hun behandeling te optimaliseren om het welzijn te verbeteren.
Complicaties
Lichamelijk en psychologischPatiënten met psoriasis vinden de huidaandoening soms erg vervelend. Soms is hij zelfs door de jeuk en pijn niet in staat om normaal te functioneren in het dagelijks leven, waardoor zelfzorg, wandelen, en slapen zijn aangetast. Bovendien ervaart de patiënt soms sociaal isolement. Door de plaques op de handen zijn bepaalde beroepen namelijk niet mogelijk. Ook het beoefenen van bepaalde sporten of de zorg voor familieleden of een huis is niet altijd meer mogelijk. Daarnaast ervaren een aantal patiënten met matige tot ernstige psoriasis problemen met het uiterlijk, hetgeen resulteert in depressie, sociale isolatie, een verlaagd zelfbeeld, angst, …
Ziekten
Ook ontwikkelt de patiënt mogelijk als gevolg van psoriasis enkele aandoeningen.
Andere auto-immuunziekten
Coeliakie (maag- en darmproblemen door het eten van gluten), sclerose en inflammatoire darmziekte zoals de ziekte van Crohn (aandoening met buikpijn, diarree en gewichtsverlies) komen vaker voor bij patiënten met psoriasis.
Diabetes mellitus type 2
Het risico van diabetes mellitus type 2 (suikerziekte) is hoger bij patiënten met psoriasis. Hoe ernstiger de psoriasis, hoe groter de kans op diabetes mellitus type 2.
Een hart- en vaatziekte
Voor patiënten met psoriasis, is het risico op het ontwikkelen van een hartaanval bijna drie keer groter dan bij mensen zonder de huidziekte. Het risico op een onregelmatige hartslag en een beroerte (onvoldoende bloedtoevoer naar de hersenen met mentale en lichamelijke symptomen) is eveneens hoger bij patiënten met psoriasis. Dit is te wijten aan een overmatige ontsteking of een verhoogd risico op obesitas en andere risicofactoren voor hart- en vaatziekten. Sommige psoriasisbehandelingen veroorzaken tevens een abnormaal verhoogd cholesterolgehalte wat het risico op aderverkalking (atherosclerose) verhoogt.
Een hoge bloeddruk (hypertensie)
De kansen op een hoge bloeddruk zijn hoger bij patiënten met psoriasis.
Een nieraandoening
Matige tot ernstige psoriasis is gekoppeld aan een hoger risico op een nieraandoening.
Een oogaandoening
Bepaalde oogaandoeningen zoals conjunctivitis, blefaritis en uveïtis (ontsteking van de middelste laag van het oog) komen vaker voor bij patiënten met psoriasis.
Het metabool syndroom
Dit is een cluster van aandoeningen waaronder hoge bloeddruk, een verhoogde insulinespiegel (hypoglykemie) en een abnormaal hoog cholesterolgehalte, wat resulteert in een hoger risico op hart- en vaatziekten. Patiënten met psoriasis hebben een hoger risico op het metabool syndroom.
Psoriatische artritis
Deze complicatie van psoriasis veroorzaakt gewrichtsschade en functieverlies in bepaalde gewrichten.
Ziekte van Parkinson
De ziekte van Parkinson, een neurologische aandoening met verlies van beweging, coördinatieproblemen en met bevingen, komt ook vaker voor bij patiënten met psoriasis.
Zwaarlijvigheid
Patiënten met (ernstige) psoriasis lijden vaker aan obesitas (zwaarlijvigheid). Waarom dit precies gebeurt, is anno oktober 2020 niet bekend. Mogelijk heeft dit te maken met het feit dat patiënten door de aandoening minder actief zijn.
Preventie
Hoewel psoriasis niet volledig te voorkomen is, kunnen bepaalde preventieve maatregelen helpen de symptomen te verminderen of flare-ups te voorkomen. Het beheren van risicofactoren en het volgen van een gezonde levensstijl zijn cruciaal voor het behoud van een goede gezondheid van de huid.Gezonde levensstijl
Het handhaven van een evenwichtig voedingspatroon, het vermijden van roken en overmatig alcoholgebruik, en het handhaven van een gezond gewicht kunnen helpen het risico op psoriasis en de ernst van de symptomen te verminderen. Regelmatige lichaamsbeweging kan ook bijdragen aan het verminderen van ontsteking.
Vermijden van triggers
Het identificeren en vermijden van triggers, zoals stress, infecties, bepaalde medicijnen of omgevingsfactoren, kan helpen de frequentie van flare-ups te verminderen. Het naleven van een behandelingsplan dat door een arts wordt aanbevolen, kan ook helpen de ziekte onder controle te houden.
Zonlicht en huidverzorging
Milde blootstelling aan zonlicht kan bij sommige patiënten helpen de symptomen van psoriasis te verbeteren, maar overmatige blootstelling moet worden vermeden om verbranding te voorkomen. Het regelmatig hydrateren van de huid en het vermijden van irriterende stoffen kunnen ook bijdragen aan het verlichten van de symptomen.
Praktische tips voor het omgaan met psoriasis
Psoriasis is een chronische huidaandoening die gepaard gaat met rode, schilferende plekken op de huid. Hoewel het niet te genezen is, kun je veel doen om de symptomen onder controle te houden en opflakkeringen te verminderen. Hieronder vind je praktische tips die je kunnen helpen bij het omgaan met psoriasis.Houd je huid goed gehydrateerd
Een goed gehydrateerde huid kan de symptomen van psoriasis helpen verzachten. Gebruik een vette crème of zalf om uitdroging en schilfering te verminderen. Dit is vooral belangrijk na het douchen of baden.Vermijd triggers
Triggers zoals stress, roken, en alcohol kunnen opflakkeringen van psoriasis veroorzaken. Probeer stress te beheersen met ontspanningstechnieken en maak gezonde keuzes in je levensstijl.Bescherm je huid tegen beschadiging
Kleine wondjes of huidbeschadigingen kunnen een opflakkering van psoriasis uitlokken. Vermijd krabben, gebruik een milde douchegel, en bescherm je huid tegen ruwe materialen en extreme weersomstandigheden.Volg de voorgeschreven behandeling
Je arts kan een behandeling voorschrijven, zoals medicijnen of lichttherapie. Volg deze therapieën nauwkeurig en bespreek eventuele bijwerkingen met je arts.Eet een evenwichtig voedingspatroon
Een evenwichtig voedingspatroon met veel groenten, fruit en omega-3-vetzuren kan ontstekingen verminderen. Overleg met je arts of diëtist over voedingskeuzes die bij jou passen.Let op bijkomende gezondheidsproblemen
Psoriasis kan samenhangen met aandoeningen zoals suikerziekte of hartziekten. Laat je regelmatig controleren door je arts om je algemene gezondheid te bewaken.Draag ademende kleding
Strakke of schurende kleding kan de huid irriteren. Kies voor losse, zachte en ademende stoffen zoals katoen om irritatie te voorkomen.Overweeg aanvullende behandelingen
Sommige mensen vinden baat bij aanvullende behandelingen zoals lichttherapie of alternatieve therapieën. Overleg altijd met je arts voordat je hiermee begint.Met deze tips kun je beter omgaan met psoriasis en je levenskwaliteit verbeteren. Blijf in nauw contact met je arts voor een gepersonaliseerd behandelplan dat bij jouw situatie past.
Misvattingen rond psoriasis (huidziekte)
Psoriasis is enkel een huidziekte
Hoewel psoriasis zich meestal uit in de vorm van schilferige plekken op de huid, is het een systemische ziekte die invloed kan hebben op andere delen van het lichaam. Psoriasis kan ook gepaard gaan met gewrichtsontstekingen, een aandoening die bekendstaat als psoriatische artritis. Dit kan leiden tot pijn en stijfheid in de gewrichten. Daarnaast kunnen mensen met psoriasis een verhoogd risico hebben op andere gezondheidsproblemen, zoals hart- en vaatziekten. Het is dus belangrijk om psoriasis niet alleen als een huidprobleem te beschouwen, maar als een aandoening die het hele lichaam kan beïnvloeden.Psoriasis is besmettelijk
Een veel voorkomende misvatting is dat psoriasis besmettelijk is. Dit is echter absoluut niet het geval. Psoriasis is een auto-immuunziekte die ontstaat wanneer het immuunsysteem de huidcellen aanvalt, wat leidt tot de versnelde groei van nieuwe huidcellen. De oorzaak van deze aandoening is genetisch en wordt beïnvloed door omgevingsfactoren zoals stress, infecties of bepaalde medicatie. Psoriasis kan dus niet van persoon tot persoon worden overgedragen, zelfs niet door contact of aanraking.Psoriasis wordt altijd veroorzaakt door stress
Hoewel stress een trigger kan zijn voor het ontstaan of verergeren van psoriasis, is het zeker niet de enige oorzaak. Psoriasis heeft een genetische basis en wordt vaak geassocieerd met een familiegeschiedenis van de ziekte. Daarnaast kunnen infecties, zoals keelontsteking, en bepaalde medicijnen ook bijdragen aan het ontstaan van de aandoening. Daarom is het belangrijk om te begrijpen dat stress slechts een van de vele factoren is die psoriasis kan beïnvloeden, en niet de enige oorzaak.Er is geen behandeling voor psoriasis, het is altijd chronisch
Hoewel psoriasis een chronische aandoening is, zijn er verschillende behandelingen beschikbaar die de symptomen aanzienlijk kunnen verlichten. Van topische crèmes en zalven tot fototherapie en systemische medicijnen, er zijn veel behandelingsopties die de huid kunnen kalmeren en de versnelde celdeling kunnen vertragen. In ernstige gevallen kunnen biologics, die specifiek gericht zijn op het immuunsysteem, helpen om de ziekte onder controle te krijgen. Het is belangrijk om te weten dat psoriasis goed te behandelen is, zelfs als het een langdurige aandoening blijft.Psoriasis is uitsluitend een probleem voor volwassenen
Hoewel psoriasis vaker voorkomt bij volwassenen, kan het ook op jonge leeftijd beginnen, zelfs bij kinderen en adolescenten. Psoriasis bij kinderen kan zich op verschillende manieren uiten, zoals in de vorm van huidaandoeningen die de behaarde hoofdhuid, ellebogen of knieën aantasten. Het is dus belangrijk om psoriasis niet alleen als een ziekte van volwassenen te beschouwen, aangezien ook jonge mensen getroffen kunnen worden.Psoriasis kan niet beïnvloed worden door dieet of levensstijl
Hoewel er geen specifiek dieet is dat psoriasis geneest, kunnen bepaalde voedingskeuzes het verloop van de ziekte wel beïnvloeden. Een gezond, evenwichtig voedingspatroon dat rijk is aan antioxidanten en omega-3 vetzuren kan helpen om ontstekingen te verminderen. Daarnaast kunnen roken, overmatig alcoholgebruik en overgewicht de symptomen verergeren. Het aanpassen van je levensstijl kan dus zeker bijdragen aan het verbeteren van de symptomen van psoriasis. Het is een misvatting om te denken dat dieet en levensstijl geen rol spelen in het beheren van de aandoening.Psoriasis is altijd zichtbaar op de huid
Niet iedereen met psoriasis heeft zichtbare plekken op de huid. Sommige mensen hebben milde vormen van de aandoening waarbij de huidafwijkingen nauwelijks zichtbaar zijn. Daarnaast kunnen de symptomen van psoriasis zich ook in andere delen van het lichaam voordoen, zoals in de gewrichten, bij de nagels of in de mond. Het is belangrijk om psoriasis niet te beoordelen op basis van alleen de zichtbare symptomen, aangezien de aandoening zich op verschillende manieren kan manifesteren. Het is zelfs mogelijk om psoriasis te hebben zonder duidelijke huidafwijkingen.Lees verder
© 2017 - 2025 Miske, het auteursrecht van dit artikel ligt bij de infoteur. Zonder toestemming is vermenigvuldiging verboden. Deze informatie is van informatieve aard en geen vervanging voor professioneel medisch advies. Per 2021 gaat InfoNu verder als archief, artikelen worden nog maar beperkt geactualiseerd.
 Aandoeningen: PsoriasisPsoriasis is een chronische huidziekte die het meest voorkomt bij zowel jonge kinderen als volwassenen. De ziekte wissel…
Aandoeningen: PsoriasisPsoriasis is een chronische huidziekte die het meest voorkomt bij zowel jonge kinderen als volwassenen. De ziekte wissel…
 Psoriasis: inversa, artritis, guttata, capitis en vulgarisPsoriasis is een chronische huidziekte en komt bij twee tot vijf procent van de bevolking voor. Er zijn verschillende vo…
Psoriasis: inversa, artritis, guttata, capitis en vulgarisPsoriasis is een chronische huidziekte en komt bij twee tot vijf procent van de bevolking voor. Er zijn verschillende vo…
 Psoriasis: symptomen, behandeling, soortenPsoriasis of ook wel plaque psoriasis is een aandoening van het immuunsysteem en een huidziekte. Psoriasis komt bij onge…
Psoriasis: symptomen, behandeling, soortenPsoriasis of ook wel plaque psoriasis is een aandoening van het immuunsysteem en een huidziekte. Psoriasis komt bij onge…
 Hyperpigmentatie: Donkere vlekken in de huidMelanine is verantwoordelijk voor de kleur van huid en haar. Hyperpigmentatie ontstaat wanneer er te veel melanine wordt…
Hyperpigmentatie: Donkere vlekken in de huidMelanine is verantwoordelijk voor de kleur van huid en haar. Hyperpigmentatie ontstaat wanneer er te veel melanine wordt…
 Regelmatig last van een bloedneus?Behalve dat een ogenschijnlijk spontane bloedneus lastig is, kan het regelmatig hebben van een bloedneus ook het gevolg…
Regelmatig last van een bloedneus?Behalve dat een ogenschijnlijk spontane bloedneus lastig is, kan het regelmatig hebben van een bloedneus ook het gevolg…
Gerelateerde artikelen
Psoriasis, een huidziekte met zware gevolgenPsoriasis is een ontsteking van de huid. Er zijn vijf soorten, elk met unieke tekenen en symptomen, zoals rode huid, wit…
Bronnen en referenties
- Inleidingsfoto: Hans, Pixabay
- Geraadpleegd op 23 februari 2017:
- Diet and psoriasis, part I: Impact of weight loss interventions, https://www.ncbi.nlm.nih.gov/pubmed/24709272
- Geraadpleegd op 19 januari 2017:
- Coëlho, Medisch Zakwoordenboek, digitale editie, versie 2010
- Complications, http://www.mayoclinic.org/diseases-conditions/psoriasis/basics/complications/con-20030838
- Differential Diagnoses, http://emedicine.medscape.com/article/1943419-differential-diagnoses#showall
- Overview, http://emedicine.medscape.com/article/1943419-overview#showall
- Psoriasis, boek: Clinical Medicine, Door: Parveen Kumar, Michael Clark, Uitgever: Elsevier, ISBN: 9780702029936, blz. 1240-1243
- Psoriasis, https://medlineplus.gov/ency/article/000434.htm
- Psoriasis, https://www.niams.nih.gov/Health_Info/Psoriasis/default.asp
- Afbeelding bron 1: Jarmoluk, Pixabay
- Afbeelding bron 2: Son Of Groucho, Flickr (CC BY-2.0)
- Afbeelding bron 3: Jniittymaa0, Pixabay
Miske (4.039 artikelen)
Laatste update: 13-02-2025
Rubriek: Mens en Gezondheid
Subrubriek: Aandoeningen
Bronnen en referenties: 14
Laatste update: 13-02-2025
Rubriek: Mens en Gezondheid
Subrubriek: Aandoeningen
Bronnen en referenties: 14
Per 2021 gaat InfoNu verder als archief. Het grote aanbod van artikelen blijft beschikbaar maar er worden geen nieuwe artikelen meer gepubliceerd en nog maar beperkt geactualiseerd, daardoor kunnen artikelen op bepaalde punten verouderd zijn. Reacties plaatsen bij artikelen is niet meer mogelijk.
Medische informatie…
Deze informatie is van informatieve aard en geen vervanging voor professioneel medisch advies. Raadpleeg bij medische problemen en/of vragen altijd een arts.
Deze informatie is van informatieve aard en geen vervanging voor professioneel medisch advies. Raadpleeg bij medische problemen en/of vragen altijd een arts.